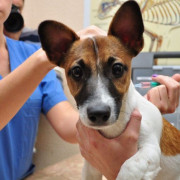
Как берут мазок на проверку коронавируса?
Содержание:
- Почему ПЦР-тест пока не спас мир
- Что может пойти не так?
- Как это работает?
- Как берут мазок на коронавирус из зева (горла), носа, слюны: правильная техника
- Бесконтактный тест на коронавирус
- Общий клинический анализ
- КТ легких для диагностики «короны» лучше?
- Как проходит
- Нормы уровня белка в крови
- Лабораторная диагностика
- Бесплатное тестирование на коронавирус
- Иммуноферментный анализ
- Советы врачей
Почему ПЦР-тест пока не спас мир
В настоящее время ПЦР-тесты остаются самыми чувствительными к коронавирусу. В Южной Корее и Новой Зеландии их широкое применение помогло подавить инфекцию, указывает автор публикации в Nature. Однако этот успех не удалось повторить в других странах. Согласно той же статье, в США не удалось добиться их эффективного использования из-за плохой координации, партий некачественных тестов и сложностей с поставками.
Оперативность ПЦР-теста невелика, в лучшем случае он займет несколько часов, в реальной жизни в случае плохого сценария результаты можно ожидать несколько дней. Гипотетически, человек, у которого реакция ПЦР не обнаружила коронавирус, может быть уже инфицированным на момент получения результата анализа. Проведение анализа требует специальной лаборатории и обученных специалистов, то есть, он ресурсоёмкий.
Затрудняет массовое тестирование и сравнительно высокая цена теста. В Москве его проведение на дому может стоить более 5000 рублей.
Что может пойти не так?
Тесты на COVID-19 нередко дают некорректные результаты. Есть много случаев, когда у человека с отрицательным ПЦР-тестом потом находили коронавирус.
Главный внештатный пульмонолог Минздрава Сергей Авдеев считает, что точность отечественных тест-систем составляет 70-80%. Ряд экспертов оценивает ее еще ниже – на уровне 50-60%.
Нередко ошибки происходят из-за несвоевременного сбора анализов, а также нарушений при взятии мазков. Их следует брать непосредственно из носовых раковин, захватывая достаточно материала для анализа.
Эксперты заявляют, что ПЦР-тест – достаточно чувствительный метод для определения коронавируса. Если патоген есть в образце, то обязательно будет обнаружен. Проблема в том, что иногда COVID-19 проявляется только в легких, а в носоглотке его концентрация минимальна. В таких случаях тест покажет ложноотрицательный результат.
На выделение вирусной РНК из ротоглотки сильно влияет курение. После выкуренной сигареты тест, скорее всего, покажет ложноотрицательный результат.
Важную роль играют условия транспортировки образцов. Нужно, чтобы она происходила при низкой температуре, иначе РНК вируса может быть разрушена.
Как это работает?
Сначала вирусную ДНК выделяют из материала, представленного в лабораторию, денатурируют: на этом этапе двухцепочечную ДНК-матрицу нагревают до 94—96 °C, чтобы цепи ДНК разошлись. Затем добавляют так называемые праймеры — начальные звенья цепочки, которые необходимы для старта синтеза новой копии, и так называемую полимеразу — тот самый фермент, который и будет заниматься репликацией ДНК.
Схема: как ДНК-полимераза копирует каждую из цепочек ДНК по отдельности. РНК-праймер изображен белым прямоугольником в начале каждой из двух цепей
Как правило, для лабораторной ПЦР используются ДНК-полимеразы из термофильных бактерий, поскольку в течение реакции смесь многократно охлаждают и нагревают. На следующем этапе в смесь из ДНК, полимеразы и праймеров добавляются нуклеотиды — то есть строительный материал для воспроизводства, после чего емкость с нею нагревается до 37°C, и процесс запускается.
На последующей стадии элонгации полимераза начинает синтез на каждой из двух цепочек разделенной ДНК недостающей пары. Происходит это по принципу комплементарности: фермент присоединяет напротив каждого нуклеотида, из которых состоят ДНК, противоположный. По завершении реакции цикл неоднократно повторяется (см. видео ниже).
Общая схема полимераной цепной реакции. Цифрами обозначены ее этапы.
В случае с вирусами, содержащими не «двойную» ДНК молекулу, а «одинарную» РНК (а это коронавирусы, или, например, ВИЧ), ученым приходится сначала провести обратную транскрипцию РНК с помощью фермента обратной транскриптазы, а уже потом производить амплификацию по той схеме, что была указана выше. Именно так, собственно, поступает и сам вирус, попадая в клетку, перед тем как встроить свою ДНК в человеческую и приступить к синтезу собственных белков, из которых состоит его «тело» (то есть не генетического материала, а самих вирусных частиц, при ПЦР же, наоборот, копируется генетический материал, а не новые частицы вируса).
Ингибиторы обратной транскриптазы — одни из самых распространенных видов лекарств от ВИЧ-инфекции. К ним относятся, например, зидовудин и ламивудин — самые первые препараты АРВТ, разработанные еще в 80-х.
Производится ПЦР на специальных приборах, амплификаторах, или так называемых термоциклерах (Thermal cycler).
Как берут мазок на коронавирус из зева (горла), носа, слюны: правильная техника
Для взятия мазка из зева (глотки, горла) или полости носа нужны специальные пробирки с завинчивающейся крышкой и палочки (тупферы), а для сбора слюны или мокроты пациенту на руки выдают только стерильный контейнер. Для того, чтобы получить как можно более точный результат, необходимо завести тупфер на максимальную глубину, но так, чтобы не травмировать полость носа или ротовую, не вызвать рвотный рефлекс, кашель или чихание.
Медперсонал перед допуском к забору биоматериала для анализа ПЦР на коронавирусную инфекцию проходит специальный инструктаж. При контакте с потенциальным зараженным предусматривают особые меры защиты (респиратор, защитный экран или очки, противочумный костюм, латексные перчатки).
Как взять мазок на коронавирус
В некоторых лабораториях ввели бесконтактный метод диагностики на коронавирус – пациенту выдается пробирка с тупфером, и медработник инструктирует его, как взять мазок самостоятельно.
Для этого достают ватную палочку и нею проводят по слизистой рта круговыми движениями с максимально возможным нажимом. При этом не должно возникать боли или дискомфорта, но прижимать тупфер необходимо как можно плотнее. Другой палочкой проводят в носовых ходах, причем нужно завести ее поглубже. Оба мазка помещают в одну пробирку, чтобы создать как можно более высокую концентрацию вируса (при его наличии).
Кто берет анализ
Анализ берет медицинский работник, прошедший инструктаж по требованиям инфекционной безопасности и санитарно-эпидемическому режиму. Это может быть медицинская сестра, фельдшер, лаборант
Сама техника забора материала не представляет особой сложности, важно только соблюдать меры предосторожности для защиты от заражения
При бесконтактном способе на дом отправляют иногда только курьера лаборатории, а пациент получает распечатку по правилам проведения мазка. В таких случаях он сам берет у себя пробу, подписывает пробирку, закрывает, запечатывает в конверт и отдает курьеру. Ошибочное взятие биоматериала возможно, но от него не застрахован даже медработник, поэтому обычно тестирование проводится минимум дважды.
Может ли взять скорая
Скорая помощь не берет мазки на коронавирус, так как в ее задачи не входит лабораторная диагностика. Врачи приезжают на экстренные случаи, поэтому их не нужно вызывать, чтобы пройти обследование.
Скорая помощь требуется пациентам с высокой температурой тела (от 38,5 градусов), одышкой, когда она появляется в покое, а также с внезапной слабостью. Если у специалиста после осмотра появилось подозрение на коронавирусную пневмонию, то больного доставляют в инфекционное отделение на томографию (КТ) или рентгенографию, там же и берут мазки для ПЦР-исследования.
Как транспортировать
Транспортировать мазки на коронавирус нужно в специальном термостате, поддерживающем температуру от +2 до +8 градусов. Такой температурный режим необходим, если анализ будет проведен не более чем за 5 дней, а при необходимости доставки в отдаленную лабораторию применяется замораживание при минус 20 градусах.
Коробки (биксы) с пробирками должны герметично закрываться, при необходимости опечатываться и сопровождаться заполненной документацией. Каждая пробирка подписывается отдельно.
Бесконтактный тест на коронавирус
Чтобы избежать любых контактов, можно заказать домой набор для бесконтактного тестирования на COVID-19. Курьер привезет сам набор и подробную инструкцию, подождет за пределами квартиры или дома, пока вы сделаете тест, и сразу же заберет у вас конверт с биоматериалом. Результаты придут на электронную почту.
Плюсы: полное отсутствие внешних контактов с другими людьми, умеренная цена (от 1900 руб.).
Минусы: повышается вероятность ложноотрицательных результатов из-за неправильного сбора биоматериала. Незнание техники забора соскоба из носоглотки может привести к тому, что в образце не окажется инфекционного агента. Тест придет ложноотрицательным.
Клиники, осуществляющие доставку наборов для бесконтактного самостоятельного тестирования на дому:
- CMD. Цена 1900 руб. Готовность до 6 дней.
- «Хеликс». Цена 1900 руб. Стоимость доставки в регионах рассчитывается при оформлении заказа. Готовность 2 дня.
- DocDoc х Сбербанк x «СитиЛаб». Цена 2490 руб. Готовность 2 суток.
- Labquest. Цена 4000 руб. Готовность 3 дня.
Все частные лаборатории, которые проводят тестирование на коронавирус, обязаны сообщать в Роспотребнадзор о выявленных случаях заражения. Первично положительные анализы в течение двух часов передаются в ведомственную референс-лабораторию, которая должна подтвердить диагноз. Он считается подтвержденным только после повторного анализа биоматериала в Роспотребнадзоре.
Если у вас есть симптомы ОРВИ, был подтвержденный контакт или вы вернулись из-за границы в течение последних 14 дней, вы можете сделать тест только в городских службах. Обратитесь на горячую линию по коронавирусу 8 (800) 555-49-43 или вызовите врача скорой помощи.
Общий клинический анализ
Обнаружить следы коронавируса в общем или биохимическом анализе крови нельзя. Однако общий анализ крови (ОАК) показывает разные результаты при вирусной и бактериальной инфекции, что поможет врачу своевременно распознать болезнь и назначить лечение, а также предотвратить серьезные осложнения. Поэтому ОАК может назначаться для подтверждения диагноза, хотя и является лишь вспомогательным методом.
Кровь всегда реагирует на инфекцию. Для выявления ее природы – вирусной или бактериальной – проводится развернутый анализ крови, включающий 33 показателя. Их концентрация и укажет тип инфекции, от чего будет зависеть выбор тактики и исход лечения.
Картина крови при наличии бактериального возбудителя инфекции покажет повышение лейкоцитов, в том числе палочкоядерных; нейтрофилов и скорости оседания эритроцитов (СОЭ). При этом уровень лимфоцитов, наоборот, снижается.
Изменения в крови при коронавирусе заключаются в повышении уровня лимфоцитов и моноцитов при снижении показателя нейтрофилов. Количество лейкоцитов остается в пределах нормы или немного снижается. СОЭ также нормальная или слегка повышена.
Факт! В описанных закономерностях редко, но все же бывают исключения, когда реакция крови на инфекцию нетипична. Поэтому человек, не владеющий специальными знаниями, может сделать ошибочные выводы, взглянув на результаты. Интерпретировать цифры в итоговом бланке и ставить диагноз должен только врач!
Общий анализ крови сдается исключительно натощак, поскольку после трапезы может повышаться уровень лейкоцитов. Это повлечет за собой ошибки в диагностике и постановку ложного диагноза. Если есть симптомы простуды или ОРВИ, то изменения в составе крови появятся только на 2-3 день болезни.

Значимым диагностическим критерием является также показатель С-реактивного белка: при наличии коронавируса он превышает значение в 10 мг/л. Данный показатель не меняется в течение суток и не зависит от приема пищи, в отличие от лейкоцитов.
Установлено, что у зараженных людей, особенно при тяжелом течении болезни, увеличиваются концентрации воспалительных биомаркеров – ферритина, прокальцитонина, интерлейкина.
КТ легких для диагностики «короны» лучше?
Компьютерная томография (КТ), как и обычный рентген — стандартные методы диагностики изменений в легких. Чаще всего их используют для диагностики воспаления лёгких — пневмонии. При коронавирусе их назначение точно такое же. Причём отличить по данным КТ или рентгена пневмонию, вызванную COVID-19, от пневмонии, вызванной другими возбудителями, особенно — вирусами, невозможно!
Рентгенография легких многие годы была и остается золотым стандартом в диагностике пневмонии. Это быстрый, простой и дешевый метод исследования, доступный практически в любом медицинском учреждении. На выходе мы получаем два снимка грудной клетки в «фас» — прямой проекции и в «профиль» — боковой. По характеру рисунка на снимке врач определяет места, где ткань легкого более плотная или, наоборот, воздушная, где накопилась жидкость, где есть полость и пр.
Компьютерная томография — это не один снимок и не два, а много. На снимках, грудная клетка как бы нарезана на ломтики, толщиной в несколько миллиметров. Сопоставив изображение на всех снимках, врач может точнее определить характер поражения. Представьте, при обычном рентгене структуры грудной клетки накладываются друг на друга, что создает трудности при чтении снимка. А при КТ врач видит каждое образование отдельно. Чувствительность у томографии выше, чем у рентгена. Однако КТ — это более высокая лучевая нагрузка, по сравнению с рентгенографией, и стоит исследование значительно дороже.
Если у вас есть симптомы поражения легких, то картинка, которую врач получит при рентгенографии легких или КТ поможет ему как можно раньше начать правильное лечение и дать прогноз относительно дальнейшего течения болезни.
Но без показаний рентген легких, а тем более — КТ — это избыточная диагностика. На снимках можно обнаружить такие мелкие образования, которые, вероятно, никогда не навредят здоровью. Но спать спокойно, узнав о такой находке, вы уже вряд ли сможете!
Как проходит
Для проверки на наличие вируса SARS-CoV-2 чаще всего берут мазок из носа и глотки. Иногда еще сдаются анализы крови, а для уточнения диагноза могут взять мочу, мокроту, сделать биопсию легких. Взятый материал исследуется одним из нескольких методов.
- Самым надежным и точным считается метод полимеразной цепной реакции (ПЦР). Он позволяет обнаружить даже небольшое количество РНК вируса. Поэтому заболевание диагностируется на начальном этапе. Для анализа требуется мазок из носа и ротоглотки или образец мокроты. Такой тест информативен только в первую неделю после инфицирования, так как потом вирус спускается в легкие.
- Разновидность этого метода – изотермальная ПЦР или LAMP. Такой тест проводится быстрее, он способен дать результат за 10-15 минут.
- Иммуноферментный анализ крови или ИФА определяет не наличие РНК вируса, а антитела к нему. Поэтому этот метод информативен не ранее недели после заражения. По капле крови определяется наличие иммуноглобулинов, которые вырабатываются в ответ на наличие инфекции. Этот анализ может показать, что человек перенес коронавирус и у него выработался иммунитет.
Чаще всего взятые для анализа материалы исследуются методом полимеразной цепной реакции
Обратите внимание! Экспресс-тестов для самостоятельной диагностики COVID-19 пока нет. Даже если анализ берется на дому, взятый материал отправляется в лабораторию
Для исследования требуется специальное оборудование и реактивы.
Дополнительно для более точной диагностики больному может быть назначена компьютерная томография грудной клетки. Она помогает выявить изменения в ткани легких. Но этот метод не является основным, так как показывает результаты такие же, как при других видах вирусной пневмонии.
Если анализ проводился в частной лаборатории и получился положительный результат, материал и данные о пациенте обязательно отправляются в Роспотребнадзор. Там тест проводится повторно и при подтверждении наличия вируса принимаются меры.
Нормы уровня белка в крови
Если человек здоров, то обычное значение СРП/СРБ у него не должно быть выше 5 мг/л. У новорожденных — не более 0,15 мг/л. Если эта цифра больше, в организме воспаление, тяжесть которого зависит от динамики роста.
Кроме того, ученные вывели еще один параметр, на который следует обращать внимание. Это так называемый базовый показатель СРБ — он помогает определить степень риска поражения сердца и сосудов даже при отсутствии септических процессов
Если он выше 1 мг/л, это становится тревожным сигналом.
Для выявления уровня С-реактивных протеинов используют следующие варианты исследования:
- иммунологический анализ крови, основанный на наличии реакции «антиген-антитело», также называемый иммуноферментным (ИФА);
- метод Манчини, основанный на радиальной иммунодифузии (РИД);
- с помощью нефелометрии, оценивая интенсивность потока света, который рассеивается взвешенными частицами.
Лабораторная диагностика
Основной и самый информативный метод диагностики коронавируса — полимеразная цепная реакция. Ее проведение помогает выявить даже фрагмент вирусной РНК. В последнее время востребовано исследование, основанное на иммуноферментном анализе для выявления антител. Они циркулируют в крови людей, которые уже переболели коронавирусной инфекцией и приобрели иммунитет. Существуют и другие биохимические способы точно определить, болен человек коронавирусом или нет.
Цель лабораторных анализов заключаются не только в обнаружении патогенов, но и в следующих мероприятиях:
- выявление чувствительности коронавирусов к фармакологическим препаратам;
- определение стадии течения патологии;
- установление последствий, спровоцированных инфекцией.
При проведении лабораторных исследований необходима дифференциальная диагностика для исключения заболеваний со схожей симптоматикой, включая грипп.
Полимеразная цепная реакция
С помощью ПРЦ-диагностики исследуются биологические образцы, взятые с носоглотки или кровь из локтевой вены. На любом этапе обнаружения коронавирусов способом полимеразной цепной реакции требуется соблюдение стерильности, иначе результаты анализов будут ложноположительными. Современные лаборатории оснащены реактивами для проведения диагностирования методом ПРЦ, аппаратами для определения вирусных РНК от отечественных и импортных производителей. Дело в том, что реакции пациентов на используемые реагенты могут разниться.
Длительность диагностики методом полимеразной цепной реакции варьируется от суток до нескольких дней в зависимости от загруженности лаборатории и необходимости применения дополнительных способов исследования. ПРЦ — ставший уже традиционным метод молекулярной биологии, позволяющий увеличивать концентрацию РНК-фрагментов в биоматериале.
Выполняется он следующим образом:
- первая стадия. Происходит разъединение нитей РНК коронавируса, присоединяются специфические праймеры;
- вторая стадия. При наличии в образце РНК патогенов праймер соединяется с ними с формированием комплексов;
- третья стадия. Генетический материал многократно клонируется — синтезируются новые цепи РНК.
Самый минимальный фрагмент коронавируса воссоздается, что позволяет его выявить. На заключительном этапе ПЦР инфекционные агенты определяются с помощью электрофореза или выявления «меченого» праймера.
Лучший метод распознавания коронавируса в биоматериале — полимеразная цепная реакция
На заметку! Трактовка результатов полимеразной цепной реакции не представляет сложностей. Положительные данные свидетельствуют о наличии возбудителей коронавирусной инфекции.
Иммуноферментный анализ
К одним из самых точных способов исследования относится иммуноферментный анализ. С помощью этой методики выявляются не сами коронавирусы, а антитела, продуцируемые иммунной системой в ответ на проникновение патогенов в кровеносное русло и слизистые оболочки дыхательных путей. Для проведения иммуноферментного анализа выполняется забор крови из локтевой вены натощак. Перед ИФА не рекомендуется принимать медицинские препараты, которые могут исказить результаты лабораторной диагностики. Следует также отказаться от алкогольных напитков, курения перед сдачей биоматериала.
Сыворотка или плазма крови помещается в лунки. Затем в каждую добавляется реактив, содержащий антиген к коронавирусам. Далее проведение исследования может несколько разниться в зависимости от используемых реагентов для обнаружения антител. Если их нет в крови пациента, то состояние смеси не изменяется. При наличии антител к возбудителям коронавирусной инфекции она окрашивается или выпадает в осадок.
Бакпосев
Это лабораторное исследование, в ходе которого у пациента берется некоторое количество биоматериала из дыхательных путей. Выполняется оно только при подозрении на развитие опасного осложнения инфекции — пневмонии. Бакпосев не поможет обнаружить именно коронавирусы, а определит вид активно размножающихся в тканях легких болезнетворных бактерий.
Биоматериал заразившегося человека помещается в специальную питательную среду. Патогенным микроорганизмам создаются все условия для активного роста и размножения. На конечном этапе анализа подсчитывается количество сформировавшихся колоний. Оценивается их внешний вид для установления степени воспалительного процесса, протекающего в нижних дыхательных путях. Посев информативен, поскольку позволяет выявить определенного возбудителя бактериальной пневмонии и его чувствительность к антибиотикам.
Бесплатное тестирование на коронавирус
Граждане России имеют право на диагностику и лечение вирусных заболеваний в рамках полиса ОМС. Это распространяется и на коронавирус нового типа.
Тестирование назначается врачом при наличии одного или нескольких факторов:
- Прибытие из стран, с большим количеством заболевших covid-19 не более чем за 14 дней до появления симптомов
- Был контакт с прибывшим из других стран людьми
- Был контакт с заболевшими covid-19
- Наличие осложнений ОРВИ – пневмония, бронхит.
Бесплатное обследование может назначить только врач, если посчитает, что вы находитесь в зоне риска.
Тестирование проводится во всех субъектах Российской федерации. Лаборатории уже работают во многих крупных городах. По словам пресс-секретаря президента РФ Дмитрия Пескова, их количество постоянно растет.
Бесплатное тестирование в Санкт-Петербурге
С 18 марта 2020 года Петербургские поликлиники начали проводить тесты на коронавирус бесплатно всем желающим. Основной целью таких действий является успокоение населения. Исследование проводятся в Центре гигиены и эпидемиологии региона.
Несмотря на то, что разрешили проверяться на наличие инфекции даже здоровым петербуржцам, власти рекомендовали проявлять благоразумие. Лаборатории могут перестать справляться с таким объемом. Всего за сутки с 18 марта было сдано более четырех тысяч тестов.
Иммуноферментный анализ
От того, какие анализы сдают на коронавирус, нередко зависит дальнейшая терапевтическая тактика. Так, методом ПРЦ удается только определить, болен человек или нет. А с помощью иммуноферментного анализа можно установить даже тяжесть протекающего в его организме инфекционно-воспалительного процесса.
Этим методом ищут в биоматериале не коронавирусы, а вырабатываемые иммунной системой иммуноглобулины — белки, способные обнаружить и уничтожить патогенов. Существуют их более двух десятков видов, но диагностически значимыми являются M, G и A.
| Вид иммуноглобулинов | Характерные особенности |
| класс М | Количество иммуноглобулинов особенно высоко на начальном этапе инфекционно-воспалительного процесса |
| класс G | Иммуноглобулины уничтожают или блокируют коронавирусы, постоянно циркулируют в кровеносном русле, не давая им повторно внедряться |
| класс А | Иммуноглобулины локализуются в слизистом и подслизистом слоях дыхательных органов, защищая их от вторичного инфицирования |
В зависимости от того, какие иммуноглобулины обнаружены, клиницисты судят о состоянии здоровья. Как правило, в процессе исследования устанавливается количество их всех. Но в некоторых крупных лабораториях можно сдать анализ на иммуноглобулины класса G или M. И дело не только в экономии денежных средств, но и желании только оценить качество сформировавшегося иммунитета.
Интерпретация результатов
Так как каждый класс иммуноглобулинов выявляется в крови человека на определенном этапе течения коронавирусной инфекции, то по преобладанию одного над другими удается его установить. У иммуноферментного анализа пять основных результатов:
- большое количество IgM — остро протекающий инфекционно-воспалительный процесс в организме;
- отсутствие IgM — человек или здоров, или заболевание приняло хроническую форму;
-
наличие IgA при отсутствии IgM — инфекция протекает скрыто, человек является бессимптомным вирусоносителем;
- есть и IgM, и IgA — человек болен коронавирусом в острой форме;
- IgG — человек выздоровел и приобрел временный иммунитет к заболеванию.
Как и в случае ПРЦ, результаты ИФА бывают ложноположительными, например, при гормональных колебаниях во время беременности или недавней вакцинации.
Анализ не занимает много времени, но в период пандемии результата приходится подождать 1-3 дня. В качестве биоматериала используется кровь из вены.
Поэтому за день до тестирования нужно подготовиться — не употреблять алкогольные напитки, отказаться от жирных блюд и повышенных физических нагрузок. Если прием каких-либо фармпрепаратов обязателен, необходимо сообщит об этом врачу.
Информативность ИФА
Иммуноферментный анализ — лабораторная методика обнаружения антител к коронавирусам. Причем она может быть как качественной, так и количественной. В условиях пандемии специалисты лабораторий обычно определяют только наличие иммуноглобулинов, а не их численность на определенную единицу объема крови. Высокая информативность ИФА базируется на современных технологиях проведения реакции антиген-антитело.
Иммуноферментный анализ точен, но не дешев. До пандемии коронавируса он проводился только при сомнительных результатах других биохимических исследований. ИФА часто используется для подтверждения диагноза при беременности ввиду его полной безопасности. А также при выявлении скрытых патологий у лиц, желающих стать донорами.
Теперь в крупных городах любой желающий может провериться бесплатно, чтобы узнать, был ли он болен в последние месяцы коронавирусом и есть ли у него иммунитет.
Есть у ИФА и недостаток. Исследование выполняется только при подозрении на наличие конкретного заболевания, например, коронавируса. В остальных случаях тестирование покажет, что в крови человека циркулируют антитела, но определить, для уничтожения каких инфекционных возбудителей они выработались, не сможет.
Советы врачей
Коронавирусной инфекции заболевает все большее количество людей. Поэтому каждый человек должен знать, как правильно проводить анализ, какой биологический материал лучше собирать для получения достоверных данных. Используют следующие рекомендации:
- для профилактического анализа берут кровь, определяя острую инфекцию или антитела;
-
для анализа мокроты предварительно не проводят гигиенические процедуры, не обрабатывают слизистые антисептиками;
- при сдаче крови предварительной подготовки не требуется, если вирус или антитела содержатся в организме, они будут там все время;
- экспресс-тесты проходят только при доказанной инфекции, когда прошло не менее 2 недель, они часто показывают ложные результаты, так как используется капиллярная кровь;
-
если признаки болезни завершились, не рекомендуется контактировать с людьми до момента сдачи анализа, так как можно передать сохраненную инфекцию;
- достоверные результаты возможны при сдаче двух тестов, это снижает риск ложных результатов.
Многие пациенты предпочитают одновременно сдавать анализы ИФА и ПЦР. Однако они могут давать разные данные. Например, на завершающей стадии болезни ПЦР показывает отрицательный результат, а ИФА — положительный. Это связано с тем, что последний тест показывает даже следы продуктов метаболизма covid-19. Поэтому для выписки рекомендован иммуноферментный анализ. Он указывает наличие или отсутствие вируса, уровень антител.