Представляет ли опасность коронавирус для беременных?
Содержание:
- Самочувствие будущей мамы и болезни 2-го триместра
- Последствия коронавируса у будущих мам
- Выделения в третьем триместре беременности
- Тонус во втором триместре
- Плановая индукция родов
- Боли во втором триместре беременности
- Общие рекомендации при работе в операционной
- Риски и опасности третьего триместра
- Чем опасен для беременной и плода
- Роды и передача коронавируса ребенку
- Беременность при помощи экстракорпорального оплодотворения
- Как защитить себя от коронавируса
- Физиотерапия: поможет ли?
- Как проявляется COVID-19 у беременных?
- Разделят ли маму и ребенка после родов?
- Естественная беременность
- Средства индивидуальной защиты во время родов
- Существующими препаратами нельзя лечить новорожденных
- Питание и витамины
- Влияние на плод
- Медицинская помощь пациентам с подозрением на COVID-19
- Как будут выписывать из роддома ребенка, если у мамы COVID-19?
- Препараты во 2 триместре беременности
- Патогенетическое лечение беременных, рожениц и родильниц с COVID-19
- Ведение беременных с подозрением или подтвержденным диагнозом COVID-19
- Что делать?
- О лечении
- Симптомы коронавирусной инфекции у будущих мам
- Что делать, если я беременна и подозреваю, что я заболела?
- Простуда
- УЗИ – второй триместр беременности
- А в чем риски?
- Беременность во время коронавируса: как происходит ведение, постановка на учет
- Режим изоляции: что делать беременным?
- Уход во время родов
- Как рожают женщины с COVID-19?
- Лечение пациенток с подтвержденным случаем заболевания
- Случаи заражения коронавирусом беременных
Самочувствие будущей мамы и болезни 2-го триместра
По мере роста животика меняется и организм женщины. Матка увеличивается в размерах, и после 12-14-й недели выходит из малого таза. При этом связки еще не растянулись, из-за чего могут возникать боли живота во втором триместре.
Связочные боли, которые как будто тянут матку вниз, неопасны. Они не угрожают здоровому течению беременности. Однако если тянет живот и возникают дискомфортные и тем более болезненные ощущения, необходимо обязательно посетить врача, даже если дата очередного визита еще не подошла.
У болей внизу живота может быть множество объяснений. Кроме растяжения связок, их могут вызывать безобидные и естественные схватки Брекстона-Хикса, которые обычно свидетельствуют о переутомлении женщины, потребности в отдыхе или смене положения тела.
Болями могут проявляться и опасные состояния. Например, тонус матки во 2-м триместре, при котором существует угроза преждевременных родов. Или воспалительные процессы в почках, мочевом пузыре, что требует консультации специалиста и лечения.
При возникновении болей внизу живота посетить врача будет не лишним. Обязательно это нужно сделать при:
- обильных или непривычных по цвету и консистенции выделениях во 2-м триместре (белых, зеленоватых, творожистых);
- повышении температуры тела без признаков простуды или вирусного заболевания;
- кровянистых выделениях;
- острой боли.
Увеличившаяся матка давит на внутренние органы, что может приводить к обострению хронических заболеваний или развитию специфичных состояний беременных
Могут усилиться проявления геморроя, поэтому для предупреждения запоров во 2-м триместре крайне важно соблюдать здоровую диету, богатую овощами и фруктами. И не забывать о физической активности — она тоже стимулирует моторику кишечника
Могут беспокоить и другие проблемы.
Отеки. Возникают обычно к вечеру, если женщина проводит на ногах весь день. Несмотря на то, что в декретный отпуск уходят только после 30 недель, уже в этот период будущей маме требуется больше отдыхать. Если есть возможность прилечь днем, нужно положить ноги на подушку, приподняв их чуть выше уровня головы. Если такой возможности нет, от отеков 2-го триместра помогут избавиться компрессионные чулки. Они также снижают риск обострения или развития варикозного расширения вен.
Цистит. Воспалительный процесс в мочевом пузыре может развиваться из-за анатомических изменений, резких ограничений питания, переохлаждения. Он проявляется болью и резью при мочеиспускании, в моче могут наблюдаться следы крови. Диагностируют его по анализу мочи, в которой выявляются лейкоциты. Если при посеве мочи обнаруживаются микроорганизмы, врач назначает антибиотики. Цистит при беременности 2-го триместра может приводить к серьезным осложнениям: хроническому воспалению или развитию пиелонефрита — воспалению почек. Для его профилактики нужно полноценно питаться и регулярно, по назначению врача, сдавать анализ мочи. Это станет профилактикой еще одного грозного заболевания беременных — бессимптомной бактериурии, которая может протекать совершенно незаметно. И обернуться развитием цистита или пиелонефрита.
Молочница. Обильные, творожистые или с зеленцой влагалищные выделения возникают на фоне роста грибковой микрофлоры. Несмотря на дискомфорт, которые они доставляют, врачи не считают молочницу заболеванием. Скорее — дисбактериозом, который может возникать как в кишечнике, что проявляется нарушениями стула и дискомфортом в животе, так и во влагалище. Это состояние типично для будущих мам. Из-за гормональных изменений среда влагалища меняется. Из кислой, подавляющей грибковую микрофлору, она становится щелочной, что позволяет грибкам активно размножаться.
Для нормализации кишечной микрофлоры используют препарат «Пимафуцин». Для местного применения назначают препараты «Пимафуцин», лактобактерии и бифидобактерии в виде свечей. В 90% случаев молочница у беременных проходит сама, но после 37-й недели в обязательном порядке проводится санация влагалища для предупреждения заражения плода грибковой инфекцией при прохождении по родовым путям.
Последствия коронавируса у будущих мам
Выделения в третьем триместре беременности
В третьем триместре беременности характер выделений может, как сохранятся, так и несколько изменятся – и то, и другое при отсутствии крови в выделениях, болях в животе, качественных изменений выделений считается нормой. Так, выделения в третьем триместре беременности могут быть густыми, жидкими и даже водянистыми, главное – чтобы к ним не примешивался неприятный запах, выделения не были створоженными или пенистыми и не сопровождались зудом или жжением. Появление желтых или зеленоватых выделений, как и выделений с неприятным запахом на фоне дискомфорта указывает на присоединение инфекции. Установить, каким возбудителем были вызваны такие качественные изменения, следует на осмотре у врача, который и назначит адекватное лечение.
Более грозной ситуацией считается та, в которой выделения в третьем триместре беременности приобретают характер кровотечений. В этом случае, скорей всего, речь пойдет о низкой плацентации, когда плацента излишне плотно прилегает к маточному зеву или заходит на шейку матки, алая кровь при таком диагнозе может отделяться после физических усилий или полового акта.
Кроме того, кровотечения могут быть вызваны преждевременной отслойкой плаценты: внешнее кровотечение тогда схоже с менструальным кровотечением, сопровождается неприятными и даже болезненными ощущениями в животе. При появлении даже хотя бы сгустков крови в выделениях, и, тем более, если их появление сопровождается болями, необходимо как можно скорей обратиться за медицинской помощью. Ведь вполне возможно, что ситуация представляет определенную опасность, может понадобиться постельный режим, а в отдельных случаях – и госпитализация. Кроме того, если плацента самостоятельно в будущем не займет правильное положение, роды будут проводиться методом кесаревого сечения. В худшем случае при плохих показателях и вовсе может возникнуть необходимость в стимуляции преждевременного родоразрешения.
Если же беременность такими осложнениями не сопровождается и все идет своим чередом, то за несколько дней до родов мамочка все равно столкнется с изменениями, касающимися выделений. Так, в какой-то момент на последних сроках дадут о себе знать густые слизистые выделения, окрашенные в розовый цвет. Это – слизистая пробка, отхождение которой указывает на непосредственную близость начала родов: при отхождении слизистой пробки следует быть готовой к тому, что родовые схватки начнутся со дня на день.
Тонус во втором триместре

Тонус матки во втором триместре беременности – явление крайне нежелательное, которое может спровоцировать выкидыш. Вы можете заподозрить, что что-то с вашей маткой не так по мини схваткам от сокращения мышц или ощущения окаменелости низа живота. Причин, которые приводят вашу матку в тонус, несколько:
- Ношение и поднятие тяжестей;
- Нервные срывы и стрессы;
- Понижение уровня прогестерона, который влияет на расслабление мышц матки;
- Ультразвуковое обследование и массирование груди;
- Миомы и другие гинекологические отклонения.
Знайте! Даже если у вас диагностирован тонус матки, он легко поддается лечению: покоем и спазмолитиками.
Плановая индукция родов
Боли во втором триместре беременности
Общие рекомендации при работе в операционной
- Плановые операции пациентов с подозрением или подтвержденным COVID-19 следует ставить в конце операционного графика
- Неплановые (ургентные) операции нужно проводить в отдельной операционной (если есть такая возможность), что позволит проводить соответствующие мероприятия по полной дезинфекции в операционной
- В операционной должно находиться минимальное количество медицинского персонала, который должен иметь соответствующие средства индивидуальной защиты
- Весь персонал медицинского учреждения обязан пройти обучение по использованию средств индивидуальной защиты, что позволяет избежать возможной задержки при круглосуточной работе операционной, где проводят ургентные операции. Анестезиологическое ведение пациентов с подозрением или подтвержденным диагнозом COVID-19 должно проводится в соответствии с действующими рекомендациями
- Отделения медицинского учреждения должны проводить симуляционные учения с целью подготовки персонала, формирования уверенности в действиях, а также выявления проблемных вопросов
Риски и опасности третьего триместра
Чем опасен 3 триместр беременности? К основным опасностям этого периода относятся:
- поздний токсикоз (гестоз);
- раннее старение плаценты;
- риск кислородного голодания ребенка;
- набор лишнего веса;
- преждевременные роды.
Чтобы исключить развитие подобных отклонений и патологий, нужно регулярно посещать врача и сдавать контрольные анализы. При первых признаках нарушений в этот период специалисты рекомендуют лечь в стационар под круглосуточное медицинское наблюдение. Также для устранения возможных угроз, нужно соблюдать правильный режим, сбалансировано и своевременно питаться, избегать стрессов, регулярно гулять на свежем воздухе.
Что нельзя в 3 триместр беременности? Женщине необходимо соблюдать элементарные правила осторожности — не поднимать тяжести, не перенапрягаться, но и вести полностью сидячий домашний образ жизни тоже нельзя. Прогулки на свежем воздухе, легкие физические нагрузки и упражнения при беременности в 3 триместре позволят избежать застойных процессов в малом тазу, улучшат кровообращение и укрепят иммунную систему
Чем опасен для беременной и плода
Роды и передача коронавируса ребенку
Беременность при помощи экстракорпорального оплодотворения
С началом пандемии коронавируса в мире, Европейское сообщество репродукции, порекомендовало всем клиникам, занимающимся ЭКО на время приостановить все процедуры. На данный момент это запрет уже сняли.
Каждая пара, обратившаяся в центр репродуктологии за ЭКО, имеет свои индивидуальные особенности, поэтому и подход специалистов в этом случае будет особенным. Следует учесть, что принятие решения о возможности проведения ЭКО будет зависеть от:
- Возраста женщины;
- Состояние органов репродуктивной системы;
- Наличия у будущей мамы хронических заболеваний, которые могут усугубиться в случае заболевания коронавирусом.
Несмотря на отмену запретов на экстракорпоральное оплодотворение, гинекологи советуют отказаться от процедуры до конца пандемии либо до появления вакцины, которую начали создавать и тестировать только сейчас.
В данный момент можно простимулировать овуляцию, осуществить забор яйцеклеток, оплодотворить их в лаборатории и уже готовых, жизнеспособных эмбрионов заморозить для дальнейшего использования. Однако переносить их в матку женщине все же лучше после того, как нормализуется эпидемиологическая обстановка.
Также необходимо отметить, что сама стимуляция яичников для забора яйцеклеток, которая проводится во время ЭКО, тоже ослабляет иммунную систему женщины, так же как и беременность. В этот период защитные силы организма ослабевают, и он становится восприимчивым к вирусам, среди которых числится и COVID-19.
Как защитить себя от коронавируса
Хотя вакцины против коронавируса не существует, все рекомендуемые профилактические меры такие же, как для защиты от гриппа:
- Избегайте тесного контакта с больными людьми.
- Не прикасайтесь к глазам, носу и рту.
- Оставайтесь дома, если чувствуете недомогание.
- Практикуйте “социальное дистанцирование”.
- При необходимости не выходите из дома без маски.
- Прикрывайте рот и нос салфеткой при чихании или кашле (салфетку необходимо сразу утилизировать).
- Очистите и продезинфицируйте часто касавшиеся предметы и поверхности с помощью чистящего спрея или спиртовой салфетки.
- Часто мойте руки с мылом не менее 20 секунд, особенно после посещения ванной комнаты, перед едой и после сморкания, кашля или чихания. Убедитесь, что ваши близкие также моют руки.
Если вы находитесь в месте, где мыло и вода недоступны, рекомендовано использовать дезинфицирующее средство для рук на спиртовой основе с содержанием спирта не менее 60%.
К сожалению, нет никаких доказательств, что защитная маска сможет полностью защитить вас от заражения. Ношение маски, конечно может вселить в вас уверенность, что вы в безопасности, но нехватка масок для уже заболевших, провоцирует распространение вируса в еще больших масштабах. Поэтому надевайте маску, только если этого требуют обстоятельства. Если вы уже болеете, либо вам вынужденно придется присутствовать в местах с большим скоплением людей. Сейчас лучше использовать самодельные многоразовые маски, которые можно самому изготовить из медицинской марли. Данную маску можно будет использовать многократно, так как ее можно стирать.
Сейчас самый действенный метод не заболеть коронавирусом, это так называемое «социальное дистанцирование». Это очень рекомендуемый шаг для защиты себя и своей семьи. Ограничение контактов с другими людьми вне вашей непосредственной семьи может уменьшить распространение COVID-19.
Физиотерапия: поможет ли?
Если спросить доктора, что помогает от кашля при беременности в 3 триместре, врач наверняка расскажет о пользе физиотерапевтических процедур. Этот метод лечения считается одним из наиболее безопасных, щадящих. Известно очень много средств, используемых при физиотерапии, но на заключительной трети срока применимы не все. Самый универсальный и безопасный вариант – полоскать горло. При такой процедуре слизистые очищаются от патологических бактерий и секрета, регенеративные процессы ускоряются, выздоровление наблюдается в кратчайшие сроки. Для полоскания используют различные растворы – простые солевые или с добавлением других активных ингредиентов. Необходимо использовать максимально приятную по температуре жидкость. Полощут горло, выждав после трапезы около часа. Оптимальная частота – трижды в сутки.
Самый простой рецепт предполагает соединение половины большой ложки пищевой соды с таким же количеством соли и стаканом воды. Ингредиенты перемешивают и используют для полоскания рта. Еще один надежный вариант приготовления лекарства от кашля при беременности в 3 триместре – соединение стакана кипятка с большой ложкой сушеных липовых соцветий. Компоненты настаивают под закрытой крышкой и используют для ополаскивания горла, когда вода остынет до приятной температуры. Аналогичным образом готовят ромашковый настой для полоскания. На один стакан нужно взять большую ложку сушеных соцветий.
Как проявляется COVID-19 у беременных?
Разделят ли маму и ребенка после родов?
Естественная беременность
Средства индивидуальной защиты во время родов
Существующими препаратами нельзя лечить новорожденных
Питание и витамины
Влияние на плод
Медицинская помощь пациентам с подозрением на COVID-19
В женских консультациях и родильных отделениях, которые имеют отдельный вход для пациентов и посетителей, необходимо создать систему осмотра с целью обнаружения потенциально инфицированных лиц, что позволит предупредить распространение инфекции среди пациентов и медицинского персонала. Чтобы обеспечить хотя бы минимальный инфекционный контроль, скрининг следует проводить в месте «первого контакта» (на входе в медицинское учреждение и/или в приемном отделении).
Медицинский персонал должен придерживаться актуальных рекомендаций местных органов здравоохранения. Если у пациентов наблюдаются признаки инфицирования COVID-19, необходимо назначить соответствующую диагностику. До момента получения результатов исследований, медицинский персонал должен предоставлять помощь таким пациентам, как лицам с подтвержденным диагнозом COVID-19.
Отметим, что у некоторых беременных могут проявляться симптомы, которые возникают при коронавирусной инфекции. В некоторых случаях симптомы беременности и COVID-19 могут совпадать, что вызывает сложности в диагностике (например, повышение температуры тела, которая может быть обусловлена разрывом околоплодных оболочек). В случае подозрения и неопределенности в диагностике состояния такие случаи надо рассматривать как подозрение на коронавирусную инфекцию до тех пор, пока не будет подтверждения состояния, основанного на результатах исследований.
В случаях, когда беременная с подозрением или подтвержденным диагнозом COVID-19 нуждается в срочной акушерской помощи, медицинский персонал должен придерживаться в первую очередь протокола инфекционного контроля и профилактики (например, содержание беременной в изолированном помещении, использование соответствующих средств индивидуальной защиты и т.д.). После обеспечения противоэпидемических мероприятий на первом месте должна быть акушерская помощь, которую нельзя откладывать до момента получения результатов обследования на коронавирусную инфекцию. Дальнейший уход во всех случаях должен осуществляться в соответствии с требованиями и рекомендациями при подтвержденном диагнозе COVID-19 у беременных, до тех пор, пока не будет лабораторного подтверждения отсутствия инфекции.
Как будут выписывать из роддома ребенка, если у мамы COVID-19?
Препараты во 2 триместре беременности
Патогенетическое лечение беременных, рожениц и родильниц с COVID-19
Ведение беременных с подозрением или подтвержденным диагнозом COVID-19
Плановые визиты беременных с подозрением или подтвержденным диагнозом COVID-19 (развитие плода, определение толерантности к глюкозе, дородовой уход, назначение вторичной терапии и др) нужно отложить на период рекомендованного периода самоизоляции. Рекомендации по посещению более срочных заранее назначенных медицинских мероприятий (наблюдение за состоянием плода при назначении медикаментозного лечения, назначение вторичной терапии с высоким риском и др) должны быть основаны на решении руководства медицинского учреждения и/или местных органов здравоохранение.
Ответственные лица должны организовать соответствующую коммуникацию с руководством медицинского учреждения для координации визитов, которые были пропущены из-за подозрения или подтвержденной коронавирусной инфекции.
В случае необходимости оказания срочной акушерской помощи, которую нельзя отложить до конца периода изоляции пациента, необходимо предпринять соответствующие меры профилактики и борьбы с инфекцией на месте. Беременным на самоизоляции, которым требуется прием у врача, должны связаться с местным координатором медицинской службы и назначит срочный или плановый визит (желательно в конце рабочего дня).
Что делать?
Первый триместр — самое уязвимое время для развития плода, поскольку в это время формируются все основные органы. Риск потери беременности значительно снижается во втором триместре.
Если женщина решает сохранить беременность, она должна рассмотреть возможность принятия здорового питания и образа жизни в течение этого времени, чтобы увеличить шансы на здоровую беременность и новорожденного. Если и случаются врожденные аномалии, то они, как правило, происходят на ранних стадиях развития. Здоровый образ жизни в течение первого триместра, такой как прием добавок фолиевой кислоты и отказ от курения, может снизить вероятность этих отклонений.
О лечении
Симптомы коронавирусной инфекции у будущих мам
Чаще всего коронавирус при беременности протекает как легкая простуда. У будущей мамы повышается температура, болит голова и появляется сухой кашель. Именно эти признаки заставляют врачей предполагать наличие у беременной коронавируса. Однако на основе этих симптомов диагноз поставить нельзя, поэтому проводится дополнительная диагностика.
Первые симптомы, свидетельствующие о заражении коронавирусной инфекцией
Инкубационный период у заболевания составляет от двух до четырнадцати дней. Однако чаще всего длится он от пяти до семи дней. Как раз в этот промежуток времени и появляются первые признаки недуга.
Будущие мамы начинают жаловаться на:
- Озноб;
- Повышение температурных показателей;
- Сухой кашель;
- Отдышку;
- Сильную усталость;
- Тахикардию;
- Ломоту в теле.
Если заболевание начинает прогрессировать, к этим симптомам добавляется чувство сдавленности в груди и тошнота. При коронавирусе страдает легочная ткань, поэтому организм больных испытывает кислородное голодание, при несвоевременном лечении приводящее к нарушению функционирования других органов и систем.

Что делать, если я беременна и подозреваю, что я заболела?
Простуда
УЗИ – второй триместр беременности
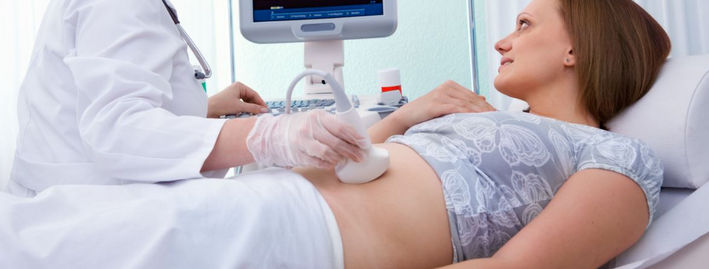
Прохождение УЗИ во втором триместре беременности попадает на 20-24 неделю
Это очень важное обследование, так как даст ответы на разные вопросы по поводу развития и срока родов малыша
Замеры и расчеты. Первое, что сделает специалист во время второго УЗИ – это замеры тела и длины конечностей и расчет примерной массы плода. Затем осматривается лицо, ротик малыша для опровержения генетических заболеваний, делаются замеры внутренних органов и сверка их с нормативными размерами. В зависимости от увиденного и прочитанного специалист укажет примерную дату родов;
Определение пола. Во время второго УЗИ вы можете узнать пол своего малыша, если только он не будет слишком стеснительным и не закроется от пытливых глаз;
Состояние плаценты
Размеры, структура, толщина – все это важно для защитного барьера, которым является для вашего малыша плацента. Для 20 недели идеальной является толщина 20 мм.;
Состояние околоплодных вод
Маловодие, норма или многоводие – таким будет вердикт врача. Кроме того вам скажут и об общем состоянии вод;
Наличие патологий. На 20 неделе беременности специалист уже сможет разглядеть патологические отклонения и оценить их масштаб. Ребенок подвижен, есть возможность рассмотреть его с разных ракурсов, но не стоит отчаиваться при патологическом диагнозе. Полную картину можно получить только при проведении дополнительных скрининговых анализов;
Измерение пульса. Один из самых трогательных моментов УЗИ – вы услышите, как бьется сердечко вашего малыша, нормой считается сердцебиение свыше от 110 и до 180 ударов. Кстати, сердцебиение можно прослушать и через ваш животик с помощью стетоскопа;
Пуповина. Во время УЗИ в поле зрение попадает и пуповина. Норма – это три артерии. Кроме этого пуповина не должна обвивать шейку или другие органы ребенка;
Матка. Изучается состояние и длина органа, на данном этапе — не менее 30 см, маточный зев должен быть плотно закрыт.
Не забудьте попросить у специалиста фотографию малыша, очертания уже хорошо видны.
Кроме УЗИ вам предложат пройти и другие исследования. Анализы во втором триместре беременности:
- Общий анализ крови и мочи;
- Глюкозотолерантный тест, когда сдается кровь в обычном состоянии и после приема подслащённой воды;
- Второй скрининг на врожденные патологии.
А в чем риски?
Стоит ли вообще вникать в то, как лечить кашель при беременности в 3 триместре? Может, пустить все на самотек и дождаться, когда неприятный симптом пройдет самостоятельно? Врачи считают, что это не лучшая стратегия. Каждый очередной приступ сопровождается напряжением брюшной стенки, а это отрицательно сказывается на состоянии матки. Если кашель сильный и глубокий, тонус повышается, а значит, возможно негативное влияние на детский организм и сам процесс вынашивания, есть риск преждевременного рождения ребенка. Если кашель сухой, навязчивый, из-за него растет кровяное давление в артериях. Это отрицательно сказывается на состоянии плаценты.
Беременность во время коронавируса: как происходит ведение, постановка на учет
Режим изоляции: что делать беременным?
Уход во время родов
Нижеприведенные рекомендации касаются беременных, у которых родовая деятельность началась самостоятельно или после стимуляции:
При переводе в родовой зал беременной с подозрением или подтвержденным диагнозом COVID-19, нужно оповестить врачей из мультидисциплинарной команды – акушера, гинеколога, анестезиолога, неонатолога, а также команду инфекционного контроля
К помещению должны иметь доступ ограниченное количество медицинского персонала. В отделениях должны быть разработаны маршруты и инструкции, которые определяют необходимый персонал при чрезвычайных ситуациях
К партнерам (мужьям) без каких-либо признаков инфекции, следует относится как к потенциально инфицированным лицам и требоваться от них использовать средства индивидуальной защиты (маска, перчатки, очки) и придерживаться правил личной гигиены (мыть руки). Если у партнера наблюдаются признаки инфекционного заболевания, они не допускаются в отделение и должны находится на самоизоляции
Наблюдение и оценка состояния матери проводится в соответствии со стандартами + дополнительный контроль сатурации каждый час
Женщинам дают рекомендации в отношении возможных симптомов, на которые необходимо обратить внимание, а также информируют о симптомах, способных ухудшить состояние при коронавирусной инфекции (например, затрудненное дыхание)
Роды у женщин с подозрением или подтвержденным диагнозом COVID-19 рекомендуется принимать в той же изолированной палате, где роженица находилась до начала родов.
По возможности сатурацию необходимо поддерживать на уровне не ниже 95%
Если у роженицы есть признаки сепсиса, диагностику и лечение проводят в соответствии с действующими рекомендациями при сепсисе во время беременности, а также рассматривать коронавирусную инфекцию в качестве причины развития сепсиса
Постоянный контроль состояния плода с помощью кардиотокографии во время родов
В настоящее время нет данных, которые бы давали преимущество одному способу родоразрешения над другим. Поэтому данный вопрос следует обсудить с беременной заранее, учитывая показания и предпочтения
Диагноз COVID-19 не должен влиять на проведение родов кроме случаев, когда состояние дыхательной системы не требует срочных родов
На сегодняшний день нет информации об обнаружении коронавируса SARS-CoV-2 в вагинальных выделениях
Беременным с подозрением или подтвержденной коронавирусной инфекцией следует избегать роды в воде, так как при этом отсутствует возможность использования соответствующих средств индивидуальной защиты медицинским персоналом и есть риск инфицирования через фекальные массы
Отсутствуют убедительные доказательства о противопоказаниях эпидуральной анестезии при COVID-19. При подозрении или подтвержденной инфекции эпидуральную анестезию проводят перед началом или в начале родов, чтобы минимизировать потребность общей анестезии в случае необходимости в срочном родоразрешении
Отсутствуют убедительные доказательства, что применение Энтонокса является аэрозоль-генерирующей процедурой
В случае ухудшения состояния роженицы, необходимо провести соответствующую оценку рисков и преимуществ продолжения родов, либо приступить к экстренному кесаревому сечению
При необходимости проведения кесаревого сечения или других хирургических вмешательств, нужно придерживаться соответствующих рекомендаций
Для проведения кесаревого сечения I категории ургентности, надевание средств индивидуальной защиты занимает много времени, что может задержать проведение операции. Несмотря на это, вся медицинская бригада должна использовать СИЗ в соответствии с требованиями!
Решение о сокращении длительности II периода родов следует принимать индивидуально, учитывая состояние роженицы (например, гипоксия)
При отсутствии противопоказаний рекомендуется задержка пережатия пуповины. Пока пуповина не пережата, с новорожденными проводят стандартные манипуляции (с соблюдением условий тепловой цепочки)
Как рожают женщины с COVID-19?
Выбор метода определяется по тем же протоколам, что и ранее, говорят медики. COVID-19 сам по себе не является показанием для кесарева сечения (КС).
Если женщина чувствует себя хорошо и есть возможность непрерывного мониторинга за состоянием плода, предпочтительными являются естественные роды. Единственная особенность — женщинам, болеющим COVID-19, нужно проводить каждый час КТГ с дополнительным измерением насыщения крови кислородом.
Как и в обычных случаях, инфицированным роженицам разрешено стимулировать роды окситоцином и проводить амниотомию («вскрытие плодного пузыря») для оценки состояния плода и корректировки слабости родовой деятельности. Если у роженицы проявляются респираторные симптомы, дыхательная недостаточность, усталость или же у плода начинается гипоксия, то врачи могут использовать вакуум-экстракцию плода для ускорения родоразрешения.
Экстренное КС выполняется, если роженица находится в тяжелом состоянии или имеет дыхательную недостаточность.
Лечение пациенток с подтвержденным случаем заболевания
Случаи заражения коронавирусом беременных
В настоящее время выявлено не так уж много случаев, когда короновирусом были заражены беременные женщины. Но они есть. Хорошая новость: ни одного случая смерти беременной или ребенка из-за короновируса не было: все случаи закончились хорошо.
Коронавирусная инфекция не передается внутриутробно, от мамы ребенку. Все женщины, у которых на момент родов стоял диагноз COVID-19 родили детей без коронавируса. Исключением стал случай, когда новорожденный ребенок заболел в первые часы после рождения, но он не родился уже с коронавирусом.
Новость от 2 апреля 2020 года – “В Москве родился ребенок с коронавирусом”:

Беременным с подтвержденным диагнозом COVID-19 и осложнениями в виде пневмонии проводят плановое кесарево сечение на нужном сроке, для минимизирования нагрузки на больной женский организм.
На основании информации из Китая были сделаны выводы о непередачи коронавируса от матери ребенку. Эти выводы основаны на 9 случаях, когда женщины с подтвержденным диагнозом «пневмония, вызванная COVID-19» рожали детей. Впоследствии их полностью исследовали, но ни в амниотической жидкости, ни в пуповинной крови, ни в грудном молоке вирус не обнаружили. Анализ крови новорожденных на COVID-19 также дал отрицательный результат.