Молочница (кандидоз) у мужчин и женщин
Содержание:
- При беременности
- Кандидоз (молочница). Причины, симптомы и лечение молочницы
- Методы лечения
- Причины и симптомы молочницы
- Контроль лечения молочницы
- Восстановление микрофлоры
- Хронические, скрытые заболевания
- Диагностика молочницы
- Секс – одна из причин возникновения кандидоза
- Лечение
- Молочница симптомы и лечение у женщин
- Состав нормальной микрофлоры влагалища и наружных половых органов
- Как лечить молочницу после приема антибиотиков?
- Как протестировать предварительно дома
При беременности
Женщины часто задаются вопросом, можно ли забеременеть при кандидозе? Да, это возможно.
Но важно также помнить то, что даже при беременности, нужно лечить это заболевание, так как оно может прогрессировать во время беременности (например в связи с пониженным иммунитетом у некоторых женщин). Грибок любит диабетиков, особенно диабетиков второго типа и беременных женщин
При диабете повышается уровень глюкозы в крови, что фактически парализует антитела, которые призваны поддерживать суверенитет нашего организма и неприкосновенность его границ. При беременности часто нарушается углеводный обмен, что может приводить к гестационному диабету. К тому же, материнский организм защищает плод от своего же иммунитета, поскольку вместо привычных опознавательных знаков матери (антигенов), плод несет чужеродные ей антигены, полученные путем слияния ее яйцеклетки со сперматозоидом отца, который для иммунитета мамы является чужаком. Организм придумал защиту — при беременности снижается активность иммунной системы, чтобы сохранить ребенка. Побочным эффектом такой полезной для продолжения рода опции является повышенная восприимчивость организма к инфекциям, в том числе к кандиде
Грибок любит диабетиков, особенно диабетиков второго типа и беременных женщин. При диабете повышается уровень глюкозы в крови, что фактически парализует антитела, которые призваны поддерживать суверенитет нашего организма и неприкосновенность его границ. При беременности часто нарушается углеводный обмен, что может приводить к гестационному диабету. К тому же, материнский организм защищает плод от своего же иммунитета, поскольку вместо привычных опознавательных знаков матери (антигенов), плод несет чужеродные ей антигены, полученные путем слияния ее яйцеклетки со сперматозоидом отца, который для иммунитета мамы является чужаком. Организм придумал защиту — при беременности снижается активность иммунной системы, чтобы сохранить ребенка. Побочным эффектом такой полезной для продолжения рода опции является повышенная восприимчивость организма к инфекциям, в том числе к кандиде.
Кандидоз (молочница). Причины, симптомы и лечение молочницы

Доброго времени суток, дорогие читатели!
В сегодняшней статье речь пойдет о таком заболевании, как кандидоз (молочница), а если быть более точным – молочница у женщин и молочница у мужчин.
Но для начала, разберемся, что к чему, т.к. информации на тему данного заболевания достаточно много.
Что такое молочница?
Начнем с того, что заболевание кандидоз (молочница) является одним из видов грибковой инфекции, вызываемой микроскопическими дрожжеподобными грибами рода Candida (Кандида). Тут сразу же стоит отметить, что эти грибы присутствуют в нормальной микрофлоре большинства людей — в ротовой полости, влагалище и толстой кишке.
Само заболевание молочница обусловлено чрезмерному размножению грибов Candida в большом количестве, а также развитии их более патогенных штаммов. Контроль за количеством кандиды отвечает иммунная система, поэтому, ослабленный иммунитет является одной из основных причин развития молочницы, причем как у женщин, так и мужчин.
Молочница у женщин (вагинальный кандидоз, кандидозный вульвовагинит) — это воспаление слизистой оболочки влагалища по причине роста колоний дрожжеподобных грибов рода Candida.
Молочница, чаще всего, возникает у представительниц женского пола, т.к. во влагалище более благоприятная среда для быстрого размножения грибов Candida.
С этим заболеванием знакома почти каждая женщина и большинство из них самостоятельно диагностирует и лечит данное заболевание.
Но, самолечение молочницы, как и любого другого заболевания может не наилучшим образом отобразиться на общем здоровье.
Молочница у мужчин (кандидозный баланопостит) – воспаление поверхности головки полового члена, а также его крайней плоти.
Носителями дрожжеподобных грибков на половом члене является 14-18% здоровых мужчин. Чаще всего мужчина заражается молочницей половым путем от женщины.
Возбудители молочницы могут передаваться половым путем, но в большинстве случаев молочница не связана с половыми контактами. Молочница не относится к венерическим заболеваниям и рассматривается вместе с ними только из-за сходной клинической картины.
Виды молочницы
Единой классификации молочницы не существует, однако специалисты все-таки выделяют разные виды молочницы.
Острый кандидоз. Данный вид характеризуется обильными жалобами, яркими клиническими проявлениями и продолжительностью не более 2 месяцев.
Хронический кандидоз. Жалоб минимум, но протекает больше 2 месяцев и устойчив к противогрибковой терапии.
Кандидоносительство. Жалобы и симптомы полностью отсутствуют, но на слизистой обнаруживается дрожжевой грибок рода Candida.
Симптомы молочницы у женщин
- жжение и зуд в области наружных половых органов;
- покраснение в области влагалища и наружных половых органов;
- белые творожистые выделения из влагалища с неприятным кисловатым запахом;
- боль при половом акте;
- боль при мочеиспускании.
Симптомы молочницы у мужчин
- жжение и зуд в области головки полового члена и крайней плоти;
- покраснение головки полового члена и крайней плоти;
- белый налет на головке;
- боль при половом акте;
- боль при мочеиспускании.
— дисбактериоз влагалища;— прием антибиотиков;— изменения в гормональном фоне организма (прием противозачаточных, нарушения менструального цикла, беременность);
— неправильное питание (мало витаминов и преобладание в рационе углеводов – конфет, пирожных, сладостей);
— после хирургических вмешательств;— ношение тесных синтетических трусов;
— несоблюдение правил личной гигиены;
— ослабленный иммунитет;— нарушение обмена веществ;— заболевания и инфекция в организме;
— заболевания, передающиеся при половом контакте.
— стресс;— сниженный иммунитет;
— эндокринные заболевания (сахарный диабет, гипотериоз, снижение толерантности к глюкозе);
— болезни крови, анемия, онкологические заболевания;— дефицит витаминов и микроэлементов;— переохлаждение организма;— несоблюдение личной гигиены;— прием антибиотиков, а также стероидных гормонов (кортикостероидов);— злоупотребление загаром на солнце и солярием;
— избыточный вес, нарушение обмена веществ.
Методы лечения
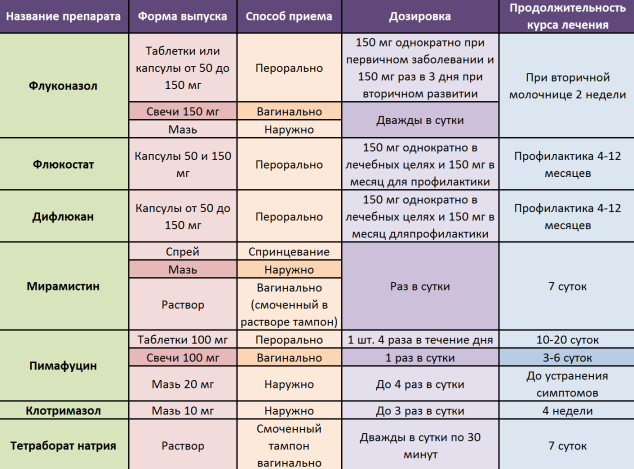
К стандартным способам лечения вагинального кандидоза относится применение кремов, мазей, суппозиториев интравагинально и приём таблеток внутрь.
Назначаются препараты в дозировках, учитывающих вес тела, форму протекания болезни.
Местное лечение кандидоза
Наружно для борьбы с грибком Кандида используют:
- мазь, крем или гель;
- противогрибковые вагинальные свечи;
- вагинальные таблетки;
- спринцевания.
Интравагинально курсами 7 дней применяют мази:
- Клотримазол (1%);
- Миконазол (2%);
- Эконазол (1%);
- Терконазол (0,4%).
Чтобы вылечить грибок, достаточно однократного использования мази Бутоконазол (2%), и всего 3 дня потребуется, если воспользоваться препаратом Клотримазол (2%).
Системная терапия
В комплексную терапию вагинального кандидоза входят:
- Приём внутрь таблеток Флуконазола однократно по 150 мг/день или Интраконазола дважды в день по 200 мг.
- Введение интравагинально мази с противогрибковым эффектом.
- Использование свеч Миконазол.
Для укрепления иммунной системы применяют:
- иммуномодуляторы;
- адаптогены.
Чтобы восстановить кишечную микрофлору, используют препараты с лактобактериями, назначают пребиотики Дуфалак, Нормазе.
Другие полезные советы по устранению молочницы
Для ослабления проявлений молочницы вагинальной необходимо:
- пользоваться бельём, подобранным по своему размеру, изготовленным из натуральных тканей;
- исключить использование средств интимной гигиены с раздражающим действием;
- наносить ежедневно смягчающий крем на кожу вокруг влагалища;
- исключить стирку белья в ферментированных порошках.
При диабете невозможно вылечить вагинальную молочницу без контроля уровня сахара в крови.
Лечение рецидива кандидоза
При рецидивирующем вагинальном кандидозе назначается гель Метронидазол (1%). Лекарство в количестве 5 г вводится во влагалище утром и вечером 7 дней подряд.
- Если использование крема интравагинально в течение 7 дней не помогает, курс лечения удлинить до 2 недель.
- Раз в 7 дней принимать 150 мг Флуконазола.
- Вводить раз в неделю вагинальную свечу с миконазолом.
Поддерживающую терапию продолжают не более полугода. Если симптомы патологии сохраняются, то необходимо обратиться за медицинской помощью.
Причины и симптомы молочницы
Молочница – это заболевание, с которым сталкивается каждая третья женщина на планете. Если одним удаётся избавиться от нее с первого раза, то около пяти процентов страдают хронической формой молочницы
Случается это потому, что не соблюдаются профилактические меры, женщины из-за безответственности не до конца проходят назначенный курс лечения или не берут во внимание рекомендации врачей
Если ее не лечить, то могут возникнуть серьезное осложнения. Кроме хронической формы заболевания можно «заработать» эрозию шейки матки, воспаление мочевого пузыря, болезненные обильные менструации.
Запущенная форма молочницы, которая началась после антибиотиков, также приводит к нарушению репродуктивной системы у женщин. И даже если беременность наступит, вполне возможны отклонения у формирующего плода.
Определить заболевание самостоятельно возможно, но нежелательно. Чтобы избежать кандидоза, нужно знать причины его возникновения. Способствует размножению грибков и появлению молочницы при приеме антибиотиков снижение иммунитета.
Но само по себе оно не возникает, его вызывают ряд факторов, а именно:
- Инфекционные заболевания в организме;
- Сахарный диабет;
- Хронические запоры и расстройства пищеварительной системы;
- Другие сопутствующие воспалительные процессы во влагалище;
- Нарушение правил личной гигиены;
- Гипо- (повышенный уровень витаминов в организме) и авитаминозы (пониженный уровень витаминов);
- Частая смена половых партнёров;
- Длительный прием антибиотиков (многие женщины не знают, могут ли обычные антибиотики вызвать молочницу);
- Беременность;
- Прием оральных контрацептивов.
Самый распространенный случай у современных женщин – молочница после антибиотиков. Диагностировать кандидоз возможно только в ходе лабораторных исследований, ведь похожие симптомы проявляются и при других заболеваниях половых органов, в том числе, и венерических.
После появления первых неприятных симптомов стоит обратиться за помощью к специалисту, который сделает все необходимые анализы, поставит диагноз и назначит лечение. Но для того, чтобы понять, что в организме произошел сбой, стоит знать симптомы заболевания:

- Зуд и жжение во влагалище и в области наружных половых органов. Особенно ярко эти признаки проявляются, когда женщина одевает тесные брюки или садиться в позу «нога на ногу».
- Вместо привычных здоровых выделений из влагалища начинают выделяться белые, желтые или с сероватым оттенком, иногда не только в жидкой консистенции, но и напоминающие творог.
- Число выделений резко возрастает, особенно в ночное время, после активных движений или полового акта.
- Болезненные ощущения во время полового акта, после мочеиспускания и даже после дефекации.
- Воспаление внутренних и наружных половых органов, наличие припухлостей и покраснений.
Все эти симптомы могут вовсе не проявляются у некоторых женщин, поэтому следует регулярно навещать гинеколога для профилактического осмотра.
Контроль лечения молочницы
— При острой форме молочницы контроль лечения проводят через 7 дней после окончания лечения (сдают мазки и посевы на чувствительность микрофлоры к антибиотикам).
— При хроническом кандидозном кольпите оценку эффективности лечения выполняют в течение 3 менструальных циклов на 5-7 день цикла (как прекратились кровянистые выделения из половых путей после менструации- сдают мазки и посевы на чувствительность) .
В особенных случаях, например, лечение молочницы у беременных женщин — применяют местные противогрибковые препараты, такие как: Натамицин 100мг (пимафуцин) по 1 свече на ночь в течение 3-6 дней (препарат разрешен к применению у беременных женщин даже в первом триместре беременности, то есть до 12 недель), либо клотримазол по 1 вагинальной таблетке (100мг)х1раз в сутки на ночь, в течение 7 дней (препарат разрешен к применению у беременных дам только с 13 недель беременности).
Если больным пациентом является ребенок, то лечат молочницу по следующей схеме: флуконазол 2 мг на 1 килограмм массы тела ребенка- всю дозу однократно принимают внутрь запивая небольшим количеством воды.
Тем не менее, подробно описывая препараты для лечения кандидоза влагалища (молочницы), режимы их дозирования и курсы лечения- необходимо понимать, что все лечение должен контролировать врач. Ведь клиническая картина (симптомы заболевания) типичные для молочницы, характерны еще для очень многих патологических процессов во влагалище, например: бактериальный вагиноз, атрофичный (синильный) кольпит, бактериальный вагинит, хронический цервицит, лейкоплакия или краузов вульвы (влагалища), хламидийный цервицит, аднексит, гонорея, поэтому вопрос о лечении должен стоять только в кабинете врача, под тщательным лабораторным и клиническим контролем излеченности пациентки.
http://lady.tut.by/news/body/636893.htmlhttp://www.visus-1.ru/gynecology/lechenie-ginekologicheskih-zabolevaniy/molochnitsa-lechenie/http://azbyka.ru/zdorovie/ginekolog-kak-pravilno-lechit-molochnicu
Восстановление микрофлоры

Восстановление микрофлоры является основной задачей при лечении кандидоза. Именно кислая среда представляет собой защитный барьер для патогенных элементов, способных спровоцировать и вызвать инфекционные заболевания в мочеполовой системе. Иногда после прохождения терапии микрофлора может нарушится, при которой и остаются неприятные ощущения. К основным симптомам нарушенной микрофлоры относят:
- После молочницы остался зуд — при нарушении микрофлоры вызывает дискомфорт. Запрещается чесать пораженный участок, т.к. можно травмироваться и вызвать еще большее инфицирование;
- Наличие сухости — способно вызвать неприятные и болезненные ощущения в процессе полового акта, отклонения в условно-патогенной флоре;
- Наличие неприятных выделений — иногда после лечения не проходят выделения, такой факт свидетельствует либо о нарушении флоры внутри влагалища, либо о наличии индивидуальной реакции организма на противогрибковые средства;
- Наличие жжения — данный симптом болезни чаще всего вызывает болезненные ощущения в процессе мочеиспускания.
Для информации! Образование трещин после молочницы — это результат сухости, жжения и раздражений внутри влагалища. Такие микротрещины способны вызвать сильные болевые ощущения и инфицировать весь организм через кровоток.
Стоит отметить, если после лечения зуд остался, необходимо сдать клинический анализ на определение влагалищной флоры. На основании лабораторного мазка можно будет выявить снижение уровня бифидобактерий и лактобактерий, которые и отвечают за поддержание нормального уровня микрофлоры.
Хронические, скрытые заболевания
О таких заболеваниях обычно даже не догадываются, поэтому не лечат. Например, для определения скрытого (латентного) сахарного диабета нужно пройти не только стандартное обследование на уровень глюкозы в крови и моче, но и сдать несколько дополнительных, узконаправленных, которые доктора нечасто и неохотно назначают, если стандартные (анализ крови и мочи на глюкозу) в норме.
Причины
- Хронические воспалительные процессы бактериального или другого происхождения (тонзиллиты, гаймориты, вульвовагиниты, кольпиты, циститы, уретриты, простатиты).
- Осложнения воспалительных процессов (эрозии, некрозы, язвочки);
- Эндокринопатии, например, сахарный диабет, гипофункция щитовидной железы, функциональная недостаточность яичников (гипоэстрогения).
Условный портрет больных гипер- и гипотиреозом
Механизм развития устойчивости
-
На фоне воспалительных процессов слизистая оболочка и кожа теряют защитные свойства, становятся уязвимыми, легче травмируются, пересыхают. Это создает благоприятные условия для патогенности грибка и своего рода замкнутый круг – пока существует воспаление и повреждение, Кандиду невозможно уничтожить никакими способами, получается только на время «погасить» выраженные проявления.
-
Почему же не проходит молочница при эндокринопатиях и недостатках обмена? Транспорт глюкозы в клетки становится менее активным, количество свободной глюкозы в крови увеличивается (грибку сахар нужен, как строительный материал), к ним присоединяются нарушения кислотно-щелочного баланса, недостатки работы секреторных клеток эпидермиса (вырабатывают недостаточно слизи), колебания температуры, дисбактериоз. Эти условия идеальны для роста и существования колоний грибка.
Что делать
- составьте список симптомов, которые нечасто беспокоят и проходят сами собой;
- посоветуйтесь с лечащим врачом, он подскажет, с чего начать обследование, какие анализы помогут выявить скрытые патологии;
- в первую очередь исключите гинекологические проблемы (кольпит, эндоцервицит, эрозии), инфекции, передающиеся половым путем (часто протекают в хронической форме и становятся причиной воспалительного процесса) и эндокринопатии;
- обратитесь к аллергологу, причиной раздражения и воспаления слизистых может стать аллергическая реакция (на пыльцу растений);
- любые найденные патологии лечите с учетом частых рецидивов молочницы.
Эндоцервицит
Диагностика молочницы
Характерных творожистых выделений из половых путей достаточно для постановки диагноза вагинального кандидоза, но диагноз необходимо подтвердить и лабораторными методами:
- Микроскопическим – микроскопический анализ мазка, взятого из половых путей и мочеиспускательного канала. При кандидозе в результатах пишут – Candida +++, вегетирующие формы. Это значит, что в образце обнаружены грибки. Недостаток метода – невозможность выявить вид Candida, назначив максимально эффективное лечение.
- ПИФ-исследованием, или прямой иммунофлюоресценцией. Эффективность метода, основанного на обнаружении антител к возбудителю, превышает 80%.
- Культуральный метод посева образцов на питательные среды выявляет тип и концентрацию грибка. Поскольку небольшое количество возбудителя всегда есть в организме, показатель 10 в 4 степени КОЕ/мл считается вариантом нормы. Повышение свидетельствует о молочнице. Метод дает возможность определить чувствительность колоний к различным антигрибковым препаратам.
- ПЦР-диагностика не только выявляет кандидоз, но и показывает, каким именно типом Candida было вызвано заболевание. С помощью этого метода можно выявить распространенность болезни. Чем выше концентрация грибка, тем тяжелее молочница.
Секс – одна из причин возникновения кандидоза
Незащищенные половые контакты – один из частых способов передачи молочницы своему сексуальному партнеру. Чаще всего переходит данное заболевание от женщины к мужчине, причем последний может даже и не догадываться о наличии у него болезни. Являясь носителем заболевания, мужчина не подозревая об этом, может заразить женщину, у которой заболевание будет вызывать неприятные симптомы.
Во время полового акта заболевание передается половому партнеру при условии установления у него благоприятной среды для развития и размножения грибка. После сексуального контакта, особенно если произошло семяизвержение, микрофлора влагалища женщины значительно изменяется, что и ведет к возникновению кандидоза. Причем это касается не только беспорядочных половых связей, но и секса с постоянным партнером.
Также следует знать, что молочницей можно заразиться и после орального секса. Секс на пляже также является провоцирующим фактором возникновения такой инфекции. Песок является сильным раздражителем для слизистой оболочки влагалища, а соленая вода нарушает его микрофлору. Занятия сексом в чистой, но довольно прохладной воде тоже может привести к началу болезни.
Поэтому во время заболевания лучше всего отказаться от интимной близости и дождаться полного выздоровления.
Лечение
Принцип терапии – подавление роста грибка рода Candida и восстановление микрофлоры в организме человека. Не стоит ориентироваться на медикаменты с высокой стоимостью.
Существуют лекарства от молочницы для женщин, недорогие по ценовой категории, но не уступающие другим в эффективности.
Основные группы лекарственных средств, используемых в лечении кандидоза:
Противогрибковые
Эффективное средство от молочницы для женщин – производные Флюконазола ( Дифлюкан , Флюкостат ).  Эти медикаменты нежелательно применять во время беременности, особенно в 1 триместр. Они могут пагубно действовать на плод.
Эти медикаменты нежелательно применять во время беременности, особенно в 1 триместр. Они могут пагубно действовать на плод.
Также могут быть использованы лекарства на основе Клотримазола ( Канестен , Антифугол ) и Миконазола ( Гинезол ). Они разрешены при беременности, 3 триместр считается наиболее безопасным для их применения.
- Противомикробные – Гексикон ;
- Комбинированные – Тержинан , Макмирор — комплекс , нео-Пенотран .
Дешевые таблетки от молочницы для приема внутрь:
- Флюконазол – цена составляет около 100 рублей. Это противогрибковый препарат, снимающий зуд и раздражение в половых органах.
- Нистатин – является противомикробным препаратом, разрушающим клеточную стенку грибка и приводящий к его гибели.
Лучшие вагинальные таблетки от кандидоза:
Вагинальные свечи:
Также для местного лечения используются мази:
- Канестен;
- Кандид;
- Канизон.
Молочница симптомы и лечение у женщин
Качалина Татьяна Симоновна
доктор медицинских наук, профессор Заслуженный врач Российской Федерации, врач высшей квалификационной категории по специальности «акушерство и гинекология»
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием по вопросам акушерства и гинекологии
Родилась 24.05.1941 г.
1964 г. — закончила Горьковский медицинский институт им. С.М. Кирова впо специальности «лечебное дело».
1991 г. — защищена докторская диссертация.
1991 г. — заведующий кафедрой акушерства и гинекологии.
1993 г. — присвоено звание профессор .
1998 г. — присвоено звание Заслуженного врача РФ
Опубликовала 147 научных работ, автор 10 патентов РФ на изобретения.
Область научных интересов: новые технологии в акушерстве и гинекологии.
Общий стаж работы: 51 год.
Качалина Ольга Владимировна
врач акушер-гинеколог высшей квалификационной категории, доктор медицинских наук доцент кафедры акушерства и гинекологии НижГМА
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием по вопросам акушерства и гинекологии
1994 г. — окончила Нижегородскую государственную медицинскую академию по специальности «лечебное дело»
2003 г. — кандидат медицинских наук, тема кандидатской диссертации «Научное обоснование применения медицинского озона в профилактике и лечении воспалительных осложнений после гинекологических операций».
2013 г. — доцент кафедры акушерства и гинекологии ФПКВ.
С 2017 г. — врач акушер-гинеколог клиники «Визус-1».
Корноухова Наталья Валерьевна
врач акушер-гинеколог высшей квалификационной категории
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием, диагностика и лечение гинекологических заболеваний: — УЗИ-диагностика гинекологических заболеваний; — Ведение беременности; — Диагностика заболеваний шейки матки; — Проведение расширенной кольпоскопии; — Консультации по вопросам контрацепции (подбор современных индивидуальных методов контрацепции); — Диагностика и лечение инфекций, передающихся половым путем; — Консультации по вопросам назначения менопаузальной гормонотерапии.
Родилась 27.05.1960 г. в г. Челябинске.
1983 г. — закончила с отличием Горьковский медицинский институт им. Кирова в году.
1983 — 1984 гг. — интернатура по специальности «акушерство и гинекология».
1984 — 1987 гг. — клиническая ординатура на базе родильного дома №4 обл. больницы им. Н.А. Семашко.
1987 — 1993 гг. – врач акушер-гинеколог женской консультации родильного дома №1.
1993 — 1995 гг. – врач акушер –гинеколог МЧС завода РУМО.
1995 — 2000 гг. – врач акушер-гинеколог МЛПУ «Женская консультация №3» Нижегородского района г. Нижнего Новгорода.
2000 — 2006 гг. — заведующая отделением МЛПУ «Женская консультация №3» Нижегородского района г.Нижнего Новгорода.
2006 — 2012 гг. – главный врач МЛПУ «женская консультация №2 Советского района г. Нижнего Новгорода.
2010 г. — повышение квалификации по специальности «ультразвуковая диагностика» на базе ГОУ ВПО » НижГМА Росздрава».
2011 г. — повышение квалификации по теме «Контроль (экспертиза) качества медицинской помощи в медицинских учреждениях» на базе ГБОУ ВПО НижГМА.
2013 г. – врач акушер-гинеколог клиники «Визус-1».
2013 г. — повышение квалификации по специальности «Патология шейки матки и кольпоскопия» на базе ГБОУ ВПО Нижегородская ГМА Минздрава России.
2014 г. — повышение квалификации по специальности «акушерство и гинекология» на базе ГБОУ ВПО НижГМА Минздрава России.
2014 г. — повышение квалификации по теме «медикаментозное прерывание беременности» на базе МЗНО Нижегородская государственная медицинская академия.
2014 г. — повышение квалификации по теме «Репродуктивное здоровье женщины. Генитальные инфекции и патология шейки матки» на базе ФГБУ «Учебно-научный медицинский центр».
2014 г. — повышение квалификации по теме «Миома матки» на базе ГБОУ ВПО «Нижегородская государственная академия» МЗ РФ.
Общий стаж работы: 31 год.
Состав нормальной микрофлоры влагалища и наружных половых органов
Половые органы у девочек начинают заселяться микроорганизмами уже через несколько часов после рождения. Это момент, когда начинает формироваться микрофлора. С первого дня жизни во влагалище и на наружных половых органах постоянно живут различные виды бактерий. Их насчитывается больше 60.Обычно эти микроорганизмы не вызывают болезней и не приносят вреда организму. Этот набор изменяется в зависимости от возраста женщины, фазы менструального цикла, беременности, наличия постоянного сексуального партнера. Периодически во влагалище попадают болезнетворные бактерии. Но если их количество не велико, то представители микрофлоры и клетки иммунитета уничтожают эти микроорганизмы.Во влагалище содержатся:
- лактобацилы
- бифидобактерии
- стрептококки
- энтерококки
- клостридии
- коагулазонегативные стафилококки
- колиформные бактерии
- кандиды
Большинство микроорганизмов в организме здоровой женщины составляют различные виды лактобацил и бифидобактерий – до 90%. Они обеспечивают оптимальный уровень кислотности рН до 3,8–4,5 (у взрослых женщин). Если же их численность падает, то среда влагалища становится слабощелочной и рН превышает 6. Это приводит к размножению болезнетворных бактерий и развитию воспалительных процессов. Практически в 80% случаев в микрофлоре женщины присутствуют Кандиды. Они представлены единичными неактивными округлыми клетками и не образуют нитей мицелия (псевдо-грибницы).Нормальная микрофлора в организме женщины выполняет важные функции:
- Выделяет полезные ферменты, которые обеспечивают необходимую кислотность
- Способствует образованию витаминов
- Поддерживает напряженность местного иммунитета
- Препятствует проникновению чужеродных бактерий, которые могут вызвать болезнь.
Микрофлора влагалища имеет сбалансированный состав. При этом одни бактерии регулируют численность других. Так кисломолочные бактерии вырабатывают кислоту, которая сдерживает чрезмерное размножение Кандид. Поэтому в норме грибки, содержащиеся во влагалище, не вызывают молочницу.
Как лечить молочницу после приема антибиотиков?
Пострадать от кандидоза просто, а вот вылечить его гораздо сложнее, тем более, если он был спровоцирован приемом лекарств. О том, как вылечить молочницу, которая проявилась после приема антибиотиков, пишут на тематических сайтах, в женских журналах и говорят по телевизору.
Важно! Но, чтобы не навредить своему здоровью, лучше обратиться к врачу, который определит степень поражения организма грибком. Только тогда можно начинать лечить молочницу после антибиотиков, а далее заняться восстановлением нормальной микрофлоры влагалища
Это можно сделать с помощью лекарственных препаратов. Можно и без их применения, но при условии соблюдения таких рекомендаций:
Только тогда можно начинать лечить молочницу после антибиотиков, а далее заняться восстановлением нормальной микрофлоры влагалища. Это можно сделать с помощью лекарственных препаратов. Можно и без их применения, но при условии соблюдения таких рекомендаций:
Диета
- В дневной рацион должны обязательно входить кисломолочные продукты – йогурт, сметана, ряженка, кефир, сыворотка, творог, закваска, геролакт.
- Употребление свежих овощей и фруктов (не мене 60 грамм в сутки).
- Спринцевание сывороткой или специальным раствором.
- Строгое соблюдение правил личной гигиены.
- Непрерывный ночной сон не менее 8 часов.
- Прогулки на свежем воздухе.
Помимо этих пунктов, есть еще много своеобразных «секретов» на тему того, как избавиться от неприятных симптомов молочницы во время и после применения антибиотиков.
Секрет № 1. Употребление чеснока. Это огородное растение обладает противогрибковыми свойствами, уничтожает бактерии. Чтобы не отпугивать т себя окружающих, необязательно принимать его в сыром виде, можно прибрести таблетки. Еще одна хитрость, которой пользуются женщины – вводят зубчик чеснока во влагалище и оставляют его там на ночь (перед тем, как ввести, заматывают его в марлю). Такой своеобразный метод у многих женщин устраняет симптомы молочницы от антибиотиков. О правильном питании во время кандидоза пишут везде и говорят со всех телеэкранов, но о таких хитростях можно узнать лишь в самых информативных источниках.
 Секрет № 2. Белье из хлопка и свободная одежда. Тесные брюки, лосины, детые поверх синтетических трусиков – это благоприятнейшие условия для размножения грибков в женских половых органах. Поэтому во время лечения молочницы после приема антибиотиков (да и после) лучше носить белье из натуральных тканей и одежду свободного покроя. Если не игнорировать это правило, то информация о том, как провести лечение молочницы после приема антибиотиков не понадобиться. Не всем модницам придутся по душе такие рекомендации, но для избавления от неприятных симптомов заболевания можно потерпеть некоторое время.
Секрет № 2. Белье из хлопка и свободная одежда. Тесные брюки, лосины, детые поверх синтетических трусиков – это благоприятнейшие условия для размножения грибков в женских половых органах. Поэтому во время лечения молочницы после приема антибиотиков (да и после) лучше носить белье из натуральных тканей и одежду свободного покроя. Если не игнорировать это правило, то информация о том, как провести лечение молочницы после приема антибиотиков не понадобиться. Не всем модницам придутся по душе такие рекомендации, но для избавления от неприятных симптомов заболевания можно потерпеть некоторое время.
Секрет № 3. Гигиена и еще раз гигиена. Такой неловкий момент, как применение туалетной бумаги, может тоже решающе повлиять на лечение молочницы после применения антибиотиков. Если быть точнее, но именно ее правильное применение: вытирать промежность следует спереди назад, чтобы бактерии с анального отверстия не попадали во влагалище.
Важно! Если назначенные лечащим врачом пребиотики в течение 2 суток с начала лечения не принесли облегчения, тогда необходимо применение противогрибкового препарата местного назначения – свечи, гели, крема. https://www.youtube.com/embed/SM4r_bEclV8
Как протестировать предварительно дома
Есть один очень примитивный тест для того, чтобы проверить есть у вас гибок кандида или нет. Или это точнее тест на то, чтобы вовремя заподозрить и забеспокоившись пойти к врачу. ТЕСТ не профессиональный и конечно не точный.
Утром, прежде чем что-лио выпить или положить в рот, выплюните слюну в прозрачный стакан. Затем налейте в стакан чистой воды и дайте постоять. Наблюдать нужно от 15 минут до 1 часа. Е сли у вас есть дрожжевая инфекция кандидоза, nо вы увидите:
- нити (как ноги) опускающиеся из облачка слюны расположенного вверху на поверхности;
- слюна опустится на дно стакана;
- слюна рассыпется на небольшие взвеси (пянтышки), которые будут разрозненно плавать в стакане.
Если по истечении 1 часа слюна так и будет плавать на поверхности воды, у вас скорее всего (но не точно) нет грибков типа кандида.
Еще можно приобрести тест-полоску на определение уровня pH. Нормальный уровень вагинальной среды — 4,0- 4,4!
