Аппарат ивл при коронавирусе: какой помогает при лечении, кому требуется
Содержание:
- Как подключают искусственную вентиляцию легких – виды ИВЛ
- Какой аппарат ИВЛ при коронавирусе используют: инвазивные или неинвазивные, поможет ли домашний
- Инвазивная вентиляция легких
- Виды медицинских масок
- Виды респираторов
- Методические пособия
- Что говорят врачи
- Лечение коронавирусной инфекции
- Инвазивная вентиляция легких при БАС – Помощь людям с БДН и БАС
- Что происходит, если ИВЛ не помогает?
- Как происходит подключение к аппарату ИВЛ
- Искусственная вентиляция легких
- Как ИВЛ помогает зараженным Covid-19
- Экстренная хирургия у пациентов с COVID-19
- Что чувствуют пациенты, подключенные к ИВЛ – правдивые истории прямиком из больничных стен
Как подключают искусственную вентиляцию легких – виды ИВЛ
Существует два вида аппаратов ИВЛ – инвазивные и неинвазивные. Первый тип подключается с помощью интубации – особого процесса, заключающегося во вставлении в трахею пациента трубки. Иногда врач вводит ее через нос или рот, но в более сложных клинических случаях назначают трахеотомию – специальная операцию, во время которой делается надрез на шее инфицированного, после чего непосредственно в него вводится трубка. Такой аппарат зачастую вызывает очень болезненные ощущения, поэтому нередко медики вызывают у пациентов искусственную кому.
Неинвазивные ИВЛ более просты в использовании – подключение к пациенту производится через специальную маску, плотно прилегающую к лицу. К ней подведена трубка, через которую аппарат подает воздух к дыхательным путям. Данный вид используется при более легком течении болезни, а процесс восстановления проходит очень быстро за счет сохранения всех естественных функций дыхательной системы.
Какой аппарат ИВЛ при коронавирусе используют: инвазивные или неинвазивные, поможет ли домашний
Инвазивная вентиляция легких
При инвазивной принудительной вентиляции легких медицинское оборудование полностью перенимает на себя механическую функцию дыхания человека
Поэтому очень важно, чтобы процесс проходил под непосредственным наблюдением врача, а также постоянном техническом контроле за работой оборудования. Ведь малейшая поломка или неисправность одного из клапанов приведет к остановке процесса дыхания и последующей смерти
Через нос или ротовую полость больного вводится эндотрахеальная трубка непосредственно в трахею. Так делается для краткосрочного подключения человека на ИВЛ. Если же предполагается длительная искусственная вентиляция легких, то на шее больного скальпелем делается разрез. Через рассеченную переднюю стенку трахеи вводится трахеостомическая трубка.
В легкие подается дыхательная смесь, путем включения аппарата ИВЛ. Контроль за состоянием пациента производится на основании жизненных показателей, отражающихся на экране монитора. Больной при этом чаще всего находится в искусственной коме.
Виды медицинских масок

Средства защиты подразделяются на несколько видов. По степени стерильности бывают:
- Стерильные. Используются медработниками при проведении медицинских манипуляций в больницах, в лабораториях.
- Нестерильные. Маски, которыми пользуется человек ежедневно, продаются в аптеках. В повседневной жизни нет необходимости соблюдать режим стерильности.
По материалу изготовления:
- Натуральные. Марлевые повязки можно изготовить самостоятельно и использовать несколько раз после обработки. Рекомендуется менять по мере увлажнения. После неоднократной стирки нити разбухают, и в дальнейшем их переплетение становится более плотным, что улучшает защитную функцию повязки.
- Синтетические. Их основа – полипропиленовое нетканое полотно. Обладают высокой прочностью, низкой бактериологической проницаемостью, задерживают даже мельчайшие частички. Относятся к одноразовым изделиям, которые через 2-3 часа использования подлежат утилизации.
По частоте использования:
- одноразовые;
- многоразовые.
Используя разные виды повязок, следует соблюдать правила их применения, менять по истечении заданного времени эксплуатации. Только в этом случае можно понизить риск заражения и защититься от коронавируса.
Какие индивидуальные средства защиты от коронавируса вы используете?
Ношу маску в общественных местах 65.63%
Использую антисептик 3.32%
Маска + перчатки + антисептик 23.86%
Никакие 7.19%
Проголосовало: 4422
Виды респираторов
Респираторы, или дыхательные аппараты бывают строительные и медицинские. Оба варианта предназначены для защиты органов системы дыхания от воздействия вредных веществ, газов, бактерий, вирусов, мельчайших частичек пыли.
Разновидности
По способу использования СИЗ делятся на одноразовые и многоразовые. Первый вариант допускается носить не дольше 6-8 часов, но медики рекомендуют ограничиваться 4 часами непрерывного ношения, чтобы избежать увеличенной нагрузки на легкие.
Примеры многоразовых СИЗ
| Jeta Safety 6500 | РПГ-67 | Elipse |
| Дополнен аэрозольными и газовыми фильтрами Р2 | Оснащен двумя фильтрами, патроны которых масок иметь разный защитный состав | В комплекте прилагаются сменные фильтры Р3, изготовленные по спецтехнологии HESPA |
РПГ-67 «Исток-300» изготовлен из гипоаллергенного мягкого термостойкого эластомера, сменные фильтры из термостойкого и ударопрочного ABS-пластика. Вес изделия – 330 г
По способу защиты многоразовые респираторы различают, как фильтрационные (оснащенные специальным фильтром для дыхания) и изолирующие (с отдельным дополнительным источником кислорода)
Выбирая, какой респиратор приобрести, следует обратить внимание на следующие параметры:
- наличие (отсутствие) клапана;
- тип загрязнений, от которых помогает СИЗ;
- способ и степень защиты;
- маркировка D.
Изделия без клапана пригодны для использования в течение двух часов. Протяженность работы СИЗ, оснащенных клапанами, увеличена в 4 раза. По истечении рекомендуемого срока с внутренней стороны скапливается много влаги, что ослабляет электростатическую фильтрацию.
Маркировка
Маркировка D ставится на строительных СИЗ и означает, что изделие проходило тест на фильтрование доломитовой пыли.
| RS | R | NR |
| Оснащение регулируемыми ремешками | Многоразовый строительный | На одну рабочую смену |
Классификация по типу борьбы с загрязнением
По загрязнениям, против которых СИЗ работают, респираторы классифицируют на три типа:
- противогазоаэрозольные маски с фильтром для дыхания;
- противогазовые средства защиты органов дыхания;
- противоаэрозольные (спасают от химических аэрозолей, от патогенных микроорганизмов, передающихся аэрогенным путем, в том числе возбудителей ОРВИ).
Классы защиты
Основное различие изделий заключается в степени защиты, которая указывается ГОСТОм. Выделяют три класса одноразовых респираторов:
Еще советуем почитать:Костюмы защиты от коронавируса
- FFP3 – самый мощный класс защиты. Имеют высокую оценку пропускной способности ПДК (предельно допустимая концентрация) вредных примесей в воздухе — номинальный коэффициент 50. Фильтрация достигает 99%, в том числе бактерий, вирусов, радиоактивной и токсичной пыли, мелкодисперсные твердые и жидкие аэрозоли. СИЗ оснащены адаптационным клапаном.
- FFP2 – оценка ПДК – 12. Фильтрационная способность – 94%. Защищает от пылевых частиц древесины, цемента, угля, взвешенных в воздухе, мелких частиц воды и масла, металлических опилок, жидких аэрозолей. Средства снабжены специальным клапаном-адаптером, который облегчает выдох. Альтернативным вариантом считаются респираторы N95 (по американской классификации), с фильтрацией до 95%.
- FFP1 – фильтруют строительную пыль, крупнодисперсные твердые аэрозоли. Оценка ПДК – 4, фильтрационной процент защиты – 80%. Разделяются на бесклапанные модели и снабженные клапаном. Первые быстро наполняются влагой, и становятся непригодными для использования.
Варианты респираторов с разной степенью защиты
| FFP1 | ||
| Производитель | 3М | SPIROTEK |
| Модели | 8101 (без клапана) / 8112 (с клапаном) | VS 2100 (без клапана) / VS 2100 V (с клапаном) |
| Оснащение | Поролоновая вкладка на нос с металлическим зажимом, эластичные удерживающие резинки | Тканевые вкладки и металлический фиксатор на нос, резинки с пластиковым фиксатором |
| FFP2 | ||
| Производитель | 3M | SPIROTEK |
| Модели | 8122 | VS 2200 WV |
| Оснащение | Удерживающие резинки, клапан, вкладка на нос | Прочная и гибкая вкладка на нос, пластиковая сетка (защитит изделие от деформации), дополнительный внутренний слой, надежные натяжные ремни |
| FFP3 | ||
| Производитель | SPIROTEK | |
| Модель | VS 2300 V | |
| Оснащение | Система натяжения и крепления ремней, обтюратор из мягкой ткани, изолирующий нижнюю часть лица от проникновения воздуха под изделие |
Респираторы со второй степенью защиты: 3M-8122 и SPIROTEK-VS 2200 WV
Методические пособия
Известно, что частота ошибок увеличивается во время возникновения стрессовых ситуаций, даже если в этом участвуют опытные специалисты (зацикливание, принятие неправильных решений, потеря контроля над ситуацией).
- Использование коврика «kit dump» может облегчить подготовку оборудования. В идеале он должен быть специально модифицирован для группы пациентов с COVID-19.
- Рекомендуется регулярное использование чек-листа при проведении интубации, предпочтительно специально модифицированного для группы пациентов с COVID-19. (см. рис. 1).
- Рекомендуется обеспечить наличие методического пособия в реальном времени, уведомить персонал о его наличии с целью облегчения ведения дыхательных путей при возникновении кризисных ситуаций.
Что говорят врачи
Низкая выживаемость тяжелых пациентов вызвала в США разговоры об отмене обязательной реанимации. По подсчетам Washington Post, она требует от 8 до 30 специалистов. И все они соприкасаются с выделениями пациента, в том числе из дыхательных путей.
 Reuters
Reuters
Это ставит под угрозу как врачей, так и менее тяжелых пациентов. Так как в больницах не хватает защитной одежды и масок, персонал может подхватить инфекцию и передать ее другим. В Китае за время пандемии заразилось более 3 тыс. медицинских сотрудников. В Испании около 14% зараженных также врачи (5,4 тыс. человек из 40 тыс.).
В Италии число инфицированных медицинских сотрудников уже превысило китайские показатели в два раза. В марте из-за увеличения количества пациентов и нехватки ИВЛ Итальянский колледж анестезии, анальгезии, реанимации и интенсивной терапии (SIAARTI) опубликовал новые руководства для врачей. Организация сравнила времена с военными и призвала обеспечить доступ к интенсивной терапии тем, у кого шансы на выживаемость выше. В эту группу не попали пожилые люди и пациенты с отягчающими заболеваниями.
В некоторых больницах Нью-Йорка уже вводят схожие правила. Но есть и те, кто придумал решение. Например, в Больнице Джорджа Вашингтона в Вашингтоне (George Washington University Hospital) накладывают пластиковые листы на пациентов, чтобы создать барьер для инфекции.
Российский врач анестезиолог-реаниматолог Сергей Царенко также советует врачам работать вахтовым методом по восемь часов, не снимая защиты. Он рекомендует пользоваться индивидуальной посудой, находиться в местах отдыха в масках. Это позволит ограничить распространение инфекции.
Больше материалов о коронавирусе читайте в нашем специальном разделе.
Лечение коронавирусной инфекции
Никакого специфического лечения коронавирусной инфекции на сегодняшний день не существует. Попытки использования противовирусных средств в большинстве случаев несут больше вреда нежели пользы. Эти препараты обладают побочными эффектами: обостряют хронические болезни, приводят к патологии крови и т. д. Такое «лечение» может погубить человека и без коронавируса.
20 ноября ВОЗ выпустила рекомендации, в которых не рекомендует применять ремдесивир, независимо от тяжести заболевания, так как в настоящее время нет доказательств эффективности препарата . Однако уточняющие испытания ещё продолжаются .
Лопинавир, и другие ингибиторы ВИЧ, которые используются для антиретровирусной терапии при ВИЧ-инфекции, показали некоторое действие в борьбе с коронавирусом в пробирке, но при испытании на людях оказались неэффективны и опасны (обладают серьёзными побочными эффектами в тех дозах, которые необходимы для минимального влияния на вирусные частицы). В стандартных случаях эти препараты не используются — их применение возможно только в условиях испытаний и строго под контролем врача
На данный момент препараты для лечения ВИЧ-инфекции, а также хлорохин и гидроксихлорохин, ивермектин в мировой практике при лечении коронавируса, в т. ч. тяжёлых форм заболевания, признаны неэффективными и не рекомендуются .
Большинство случаев течения коронавирусной инфекции не нуждается в какой-либо медикаментозной терапии. Больным лёгкими и среднетяжёлыми формами болезни (в т. ч. и новой COVID-19) требуется лишь в покой (домашний режим без выхода на улицу минимум на 7 дней), отдых, рациональное питание (не переедать, не заставлять себя есть через силу) и обильное тёплое питьё (вода, морс, компоты). Воздух в помещении спальни, где находится больной, должен быть умеренно прохладным (18-20°С) и влажным (40-60 %). Это позволяет не пересушивать слизистую респираторного тракта, сохраняя её иммунологическую и очищающую функции. При наличии кашля применяются отхаркивающие и разжижающие мокроту средства, при першении в горле — полоскания и орошения растворами антисептиков.
При тяжёлых формах болезни (в основном COVID-19) и потенциально высоком риске осложнений (у пожилых людей с сопутствующими заболеваниями, иммунодефицитных больных и людей с сахарным диабетом, онкологией, сердечно-сосудистой и бронхолёгочной патологией) показана госпитализация в инфекционный стационар, оснащённый аппаратами искусственной вентиляции лёгких и средствами неотложной терапии. При развитии сопутствующей бактериальной пневмонии или других осложнений показано назначение антибиотиков (при коронавирусной инфекции без бактериальных осложнений применение антибиотиков бессмысленно — они никак не воздействуют на вирус). В безвыходной ситуации при угрозе неблагоприятного исхода в условиях реанимации возможно назначение средств, не имеющих достаточную доказательную базу, например некоторых препаратов для лечения малярии и перспективных противовирусных средств общевирусного спектра .
В виду повышенного риска тромбообразования при новой коронавирусной инфекции госпитализированным пациентам (у которых проводились исследования гемостаза) и больным коронавирусной инфекцией с хроническими заболеваниями сердечно-сосудистой системы показано назначение антитромботической терапии (или продолжение её приёма). У негоспитализированных лиц, у больных нетяжёлыми формами новой коронавирусной инфекции и у лиц без сопутствующей патологии (у которых не проводилось исследование гемостаза) назначение такой терапии не рекомендуется и может быть опасно. Предупреждение и лечение тромбооборазования и кровотечений имеет очень тонкую грань и в порыве помочь можно только навредить .
Применение ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов ангиотензина, статинов показано лишь тем людям, которые принимали их до болезни COVID-19, для лечения коронавирусной инфекции они не рекомендованы.
НПВС назначаются согласно общим основаниям их применения, приём кортикостероидов ограничивается лишь тяжёлыми случаями в реанимации или при сопутствующих показаниях . В настоящее время проводятся исследования эффективности и целесообразности применения плазмы выздоравливающих.
Инвазивная вентиляция легких при БАС – Помощь людям с БДН и БАС
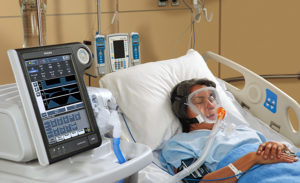
Для некоторых людей с БАС использование НИВЛ невозможно. В таком случае необходимо рассмотреть вариант установки трахеостомы и использования ИВЛ.
Что такое ИВЛ?
Искусственная вентиляция легких (ИВЛ) — это метод поддержки дыхания человека с помощью аппарата ИВЛ. Такой метод используется при невозможности дышать самостоятельно, своего рода «протез» дыхательных путей, который будет выполнять функцию наружного легкого при любой слабости дыхательных мышц.
| Первое отличие — в пути доступа воздуха в легкие. НИВЛ проводится при помощи аппарата через естественные дыхательные пути: воздух поступает в легкие через специальную маску, тогда как для проведения ИВЛ требуется создание специального отверстия — трахеостомы — в ходе хирургической операции — трахеостомии. Через это отверстие в трахею будет введена специальная пластиковая трубка (канюля), к которой будут подключены шланги аппарата ИВЛ. |
Второе отличие — в возможностях. НИВЛ помогает уменьшить одышку днем и во сне, позволяя больному спокойно спать, меньше утомляться и лучше себя чувствовать на определенной стадии заболевания.
Полностью взять на себя функцию дыхания НИВЛ не может: в любом случае через некоторое время за счет прогрессирования болезни человек с БАС снова начнет испытывать прежние симптомы — одышку, слабость, утомляемость. ИВЛ может целиком заменить собой собственное дыхание болеющего вне зависимости от выраженности слабости дыхательных мышц и стадии заболевания.
Третье важное отличие — в невозможности прекращения такого типа вентиляции. Если при НИВЛ больной может прекратить пользоваться аппаратом по собственному желанию, используя другие способы уменьшения одышки, например, лекарственные, то ИВЛ по существующему законодательству прекратить невозможно
Показания для инвазивной вентиляции легких
Согласно мировой практике, инвазивную вентиляцию легких имеет смысл обсуждать только в тех ситуациях, когда:
- НИВЛ не переносится пациентом;
- НИВЛ неэффективна, например, в связи с выраженным слюнотечением;
- НИВЛ неэффективна из-за скопления большого количества мокроты, с которой не удается справиться ни лекарственными методами, ни при помощи механических откашливателей;
- НИВЛ была раньше эффективна, но на сегодняшний день уже не помогает;
- развился эпизод острой дыхательной недостаточности (например, из-за пневмонии), человек был экстренно госпитализирован, и начата ИВЛ.
В целом инвазивная вентиляция легких является одним из возможных методов дыхательной поддержки, который в большинстве случаев используется после НИВЛ.
После начала использования инвазивной вентиляции легких, как правило, отлучить человека от аппарата ИВЛ уже не представляется возможным.
В любом случае специалисты разных профессий, работающие с людьми с БАС — неврологи, пульмонологи, реаниматологи, врачи паллиативной медицины — согласны в одном: наложение трахеостомы у больного БАС и длительное применение ИВЛ следует проводить в плановом порядке на основании осознанного решения пациента и его семьи.
Влияние на прогрессирование заболевания
Необходимо понимать, что после установки трахеостомы течение болезни не приостановится. Неудержимое прогрессирование симптомов БАС даже при использовании самой высокотехнологичной ИВЛ может привести к отрицанию всяких попыток продолжать жизнь.
ИВЛ, как и НИВЛ, ни коим образом не останавливает прогрессирование заболевания, а значит, болезнь в конечном счете все равно подойдет к своему логическому концу, когда станут невозможным любые движения, кроме — и то до определенной стадии — движений глаз.
Больной человек станет полностью зависимым от тех, кто за ним ухаживает, и целиком отрезанным от мира. Общение и взаимодействие с окружающими на определенной стадии болезни будет возможно лишь при помощи движений глаз и специального дорогостоящего оборудования (см. статью «Проблемы с речью при БАС»).
Что происходит, если ИВЛ не помогает?
За работой аппарата и состоянием больного следит медицинский персонал. В России, как правило, одна медсестра на двух-четырех пациентов и один врач на пять-шесть человек, в зависимости от загрузки реанимационного отделения. Специалисты определяют объемы подаваемого воздуха, процент содержания кислорода в нем и другие параметры. Настройки зависят от причины, по которой пациент оказался на ИВЛ. Они будут разными для больных с хроническими заболеваниями легких, мозговой травмой, сердечным приступом или коронавирусной инфекцией.
Реанимационное отделение больницы № 15 им. Филатова, Москва. РИА Новости/Кирилл Каллиников
Если ИВЛ не помогает, пациента подключают к прибору для экстракорпоральной оксигенации (ЭКМО). Он включает насос, который перекачивает кровь из сосудов человека в оксигенатор (газообменное устройство) и обратно, помогая насытить ее кислородом.
«При остром поражении легких остается мало альвеол, которые могут осуществлять газообмен. Если их перенапрячь, они тоже повредятся. Поэтому больного подключают на ЭКМО. Аппарат обеспечивает выведение углекислоты и дает легким отдохнуть и восстановиться», — рассказывает Сергей Царенко.
По словам эксперта, в случае коронавирусной инфекции методика применяется редко. Доля пациентов с COVID-19, которых подключают к ЭКМО, пока составляет менее доли процента.
Если у пациента остановилось сердце, ему проводят сердечно-легочную реанимацию. Она предполагает, помимо искусственного дыхания, непрямой массаж сердца. На это у докторов есть две минуты. Через три минуты кора головного мозга начинает разрушаться. Это происходит из-за отсутствия притока крови и кислородного голодания. После постепенно нарушается работа и других отделов мозга.
Повреждения могут привести к потере памяти (амнезии), мышечного контроля, нарушению речи, изменению личности, дезориентации во времени и пространстве. Чем дольше мозг находится без кислорода, тем сильнее и необратимее последствия. К десяти минутам кислородного голодания шансы на выживаемость больного минимальны.
Как происходит подключение к аппарату ИВЛ
Сначала происходит подача кислорода больному через маску. Одновременно с этим проводится измерение уровня сатурации кислородом или, иными словами, уровня насыщения крови кислородом.
Сатурация измеряется при помощи устройства под названием пульсоксиметр. Пульсоксиметр крепится к пальцу и замеряет уровни кислорода и диоксида углерода (CO2) в крови.
В случае, если состояние пациента продолжает ухудшаться, то его вводят в состояние медикаментозной комы и подключают к аппарату искусственной вентиляции легких.
Подключение происходит посредством эндотрахеальной интубации: врач отжимает язык вниз ларингоскопом, для того чтобы увидеть трахею и голосовые связки и проводит в трахею трубку-тубус.
После этого врач приступает к процессу временной вентиляции легких при помощи ручного мешка Амбу. Ручная вентиляция продолжается до подключения больного к аппарату.
«При применении современного метода ИВЛ больной в основном дышит сам, — говорит д-р Паз.
Ранее, как известно, при подключении к аппарату дыхательные мышцы больного отключали медикаментозным способом. Современные же аппараты способны считывать ритм дыхания больного и подстраиваться под него.
Перед подключением пациента к аппарату вводятся параметры такие работы как количество подаваемого воздуха и его давление. Затем больного подключают к аппарату, и прибор автоматически подстраивается под ритм дыхания, что дает наибольший лечебный эффект.
Д-р Паз объясняет: «Аппарат должен синхронизироваться с больным. Когда он делает вдох, аппарат подает воздух, а на выдохе отсасывает его.
Недавние эксперименты показали, что мешок Амбу, который только подает воздух, опасен, поскольку вступает в конфликт с собственным дыханием при односторонней работе, и поэтому не годится для искусственной вентиляции легких при COVID-19».
Также, аппарат ИВЛ замеряет такие параметры, как эластичность легочной ткани и внутрилегочное давление. Объем подаваемого аппаратом воздуха небольшой: при коронавирусе подается лишь 5 мл/кг.
Для сравнения, при здоровых легких объем подаваемого аппаратом ИВЛ воздуха составляет 8 мл/кг веса. Однако подача воздуха происходит под высоким давлением, что обеспечивает достаточный уровень раскрытия пораженных альвеол, а также позволяет поддерживать их в таком состоянии.
В ходе искусственной вентиляции из легких больного постоянно откачивается лишняя жидкость. Также у пациента берут анализы крови на уровень газов.
По мере улучшения данного показателя начинается процесс отключения больного от аппарата: происходит постепенное снижение дозы препаратов общей анестезии, и больной приходит в сознание.
Пациенту продолжают давать анальгезирующие препараты для того, чтобы он мог переносить тубус в трахее.
Когда уровень сатурации и анализы крови приходят в норму, пациент находится в сознании, и его состояние расценивается как удовлетворительное, то врачи делают попытку отключения от аппарата ИВЛ.
Процесс требует осторожности и тщательного контроля со стороны медперсонала. Советуем прочитать:
Советуем прочитать:
Искусственная вентиляция легких
Как ИВЛ помогает зараженным Covid-19
Аппарат нельзя назвать самостоятельным методом лечения вирусной инфекции. Корректнее будет сказать о том, что искусственная вентиляция легких – процесс вспомогательный
Как было сказано выше, коронавирус в основном поражает легкие и дыхательную систему, поэтому в период болезни организм тратит большинство жизненно важной энергии на газообмен и насыщение органов кислородом. Задача аппарата – максимально сократить затрачиваемые усилия на вдохи
Таким образом, борьба с заболеванием будет проходить эффективнее, с большим количеством сил. Кроме того, ИВЛ помогает предотвратить кислородное голодание, что также немаловажно.
Экстренная хирургия у пациентов с COVID-19
Как говорилось в самом начале, пациенты с легким или бессимптомным течением COVID-19 могут нуждаться в экстренном оперативном вмешательстве, не связанном непосредственно с коронавирусной болезнью. Пациенты данной группы не нуждаются в срочной респираторной поддержке.
- Если операция не является срочной, ее следует отложить до тех пор, пока пациент не будет излеченным от COVID-19.
- Управление дыхательными путями в группе пациентов COVID-19, которым требуется неотложное оперативное вмешательство, должно следовать тем же принципам, которые были описаны выше.
- Используйте специальную операционную «COVID-19».
- Идеальным вариантом является использование операционной с отрицательным давлением, но это крайне редкое явление. В большинстве операционных подобные условия не предусмотрены. Поговорите с инженерным отделом для оптимизации вентиляции в обычных операционных.
- Поскольку отсутствуют убедительные данные в пользу того или иного анестезиологического пособия (регионарная или общая анестезия), а также в пользу использования тех или иных средств для обеспечения проходимости дыхательных путей (лицевая маска, надгортанные воздуховоды, ЭТТ) следует руководствоваться общими принципами с учетом некоторых особенностей: — регионарная анестезия позволяет избежать управления дыхательными путями, но оставляет дыхательные пути незащищенными на время процедуры. Сведите к минимуму использование дополнительной кислородной поддержки, если в этом нет необходимости, используйте минимальную седацию (для снижения риска экстренного обеспечения проходимости дыхательных путей) и поддерживайте безопасное минимальное расстояние от дыхательных путей пациента;— в ситуациях, когда требуется общая анестезия, применение миорелаксантов (в соответствии с вышеизложенными принципами) обеспечивает апноэ и профилактику кашля во время вмешательств на ВДП, тем самым сводя к минимуму риск образования вирусных аэрозолей в то время, когда интубационная бригада находится в непосредственной близости от дыхательных путей пациента;— интубация трахеи обеспечивает наилучший уровень герметичности дыхательных путей, ограничивая аэрозолизацию при вентиляции с положительным давлением, одновременно с этим во время экстубации может возникнуть кашель. Для предотвращения этого может потребоваться экстубация во сне, использование опиоидов, лидокаина или дексмедетомидина;— использование надгортанных воздуховодов позволяет обходиться без миорелаксантов и вентиляции с положительным давлением, а также снижает риск возникновения кашля, однако не обеспечивает идеальной герметичности в отличие от ЭТТ. И наоборот, отсутствие миорелаксации может увеличить риск возникновения кашля во время проведения каких-либо вмешательств на дыхательных путях в экстренных случаях;— необходимо избегать вентиляции с положительным давлением через лицевую маску или надгортанные устройства ввиду увеличения риска распространения вирусных аэрозолей.
- Как обсуждалось выше, персонал, не имеющий непосредственного отношения к обеспечению проходимости дыхательных путей, не должен входить в операционный блок до тех пор, пока не будет обеспечена его полная герметичность. Это касается и хирургического персонала.
- Пробуждение пациента должно проводиться в операционной, чтобы избежать контакта с другими пациентами и персоналом.