Диагностика и фармакотерапия вирус-ассоциированных поражений легких
Содержание:
- Когда бить тревогу?
- Диагностика коронавирусной инфекции
- Рентген, КТ или УЗИ?
- У кого вирус не переходит в легкие?
- Воспаление на фоне COVID-19
- Частые вопросы
- Как поражаются легкие при коронавирусной пневмонии
- На какой день болезни делать
- Первые симптомы: ОРВИ как ОРВИ
- О лучевой нагрузке
- Симптомы
- А если это вирусная пневмония при гриппе?
- Статистические данные
- Краткая информация о заболевании
- Лечение коронавирусной инфекции
- Лечение вирусной пневмонии при коронавирусе
- Диагностика
- Факторы риска ВАП
- Лечение
- Классификация и стадии развития коронавирусной инфекции
- Пневмония при COVID-19 – признаки воспаления легких
- Описание процедуры
- Как лечат
- Специфические признаки
Когда бить тревогу?
«Если температура держится больше трех суток, я прошу пациента прийти на осмотр. Если во время него вижу, что нет признаков основных бактериальных осложнений (отита, гайморита, пневмонии), отправляю домой. И дальше — симптоматическое лечение, — рассказывает Евгений Щербина. — Ждем еще два дня. После этого, если температура не спала, опять осматриваю пациента. И крайне редко, с пятого-седьмого дня, даю назначение, например, на КТ или общий анализ крови. Однозначно тревожный звонок, если после улучшения — например, на вторую неделю заболевания — снова поднимается температура».
«Одним из признаков ухудшения состояния является одышка. Изначально она может быть не очень выраженная. Появляется только при высокой активности или физической нагрузке. Но затем может проявляться даже при минимальных нагрузках, таких как поход в туалет, разговор, прием пищи и т. д. Причем эта симптоматика может нарастать в течение всего нескольких часов!» — предупреждает Евгений Симонец.
Иногда одышку путают с гипервентиляционным синдромом. Хватать воздух ртом хочется и при панической атаке, которая часто сопровождает коронавирус. Объективную картину того, нарушен ли газообмен в ваших легких, в домашних условиях покажет пульсоксиметр.
«Нормальная сатурация для молодых 98–99%, для людей старше 50 лет — 96–98%, для тех, кто старше 60, — 95–97%, старше 70 — 93–94%, для пожилых курильщиков — 90%», — рассказывает Максим Пилипенко, доцент кафедры анестезиологии Национальной медицинской академии последипломного образования имени П. Л. Шупика. От этих цифр и надо отталкиваться. Сейчас каждому надо знать, какая у него сатурация в норме, чтобы понимать, когда дело запахнет керосином.
Тест. Борис Скачко предлагает метод домашней диагностики, с помощью которого можно оценить, началось ли поражение легких, когда пульсоксиметр все еще показывает обычные для вас цифры.
«В состоянии покоя сделайте глубокий вдох и задержите дыхание. Через 12–15 секунд (это время кругооборота крови) у вас должен измениться индекс сатурации. Например, у меня обычно он составляет 96%. После задержки дыхания подскакивает до 99%. Это говорит о том, что в легких есть резерв альвеол. Он задействуется при более глубоком, чем обычно, дыхании. Если же после задержки дыхания индекс сатурации не меняется, это говорит о том, что резерва уже нет, началось поражение легких. И нужно срочно звонить своему лечащему врачу», — комментирует Борис Скачко. Напоминаем, что сегодня госпитализируют, если индекс сатурации составляет 92%.
- Кислород на дому: 10 вопросов о кислородных концентраторах
- КТ легких при Covid-19: восемь главных вопросов
- Стволовые клетки vs коронавирус: как идут испытания в Украине
Подпишитесь на ежедневную еmail-рассылку от создателей газеты номер 1 в Украине
Каждый вечер в вашей почте самое важное, эксклюзивное и полезное. Подписаться
Диагностика коронавирусной инфекции
Рентген, КТ или УЗИ?
У кого вирус не переходит в легкие?
Вероятность и частота развития пневмонии при коронавирусе значительно выше у пожилых пациентов, чем у молодых. Если посмотреть на графики заболеваемости и летальности, то видна четкая корреляция между возрастом и отслеживаемыми признаками.
Однако правильнее будет сказать, что это связано не с самим сроком жизни, а с проблемами, которые накопились за этот срок. Прежде всего это хронические заболевания и нарушения в работе многих органов и систем, в том числе и иммунной. Именно поэтому старики более подвержены развитию пневмонии.
 Летальность коронавируса по возрастным группам
Летальность коронавируса по возрастным группам
Коронавирус редко дает пневмонию у ребенка, но все же такие случаи бывают, и связаны они с теми же факторами – хроническими заболеваниями, иммунодефицитными состояниями.
Согласно наблюдениям врачей, работавших с пациентами с COVID-19, можно утверждать, что вероятность заражения тем больше, чем выше полученная инфицирующая доза вируса. Эта доза зависит от времени контакта с больным и предпринимаемых мер профилактики заражения.
Но влияет ли объем вирусной дозы на тяжесть течения болезни и возможность перехода ее в пневмонию? На данный момент нет научных исследований, подтверждающих или опровергающих это. Об этом можно условно судить по высокой частоте встречаемости пневмоний среди медицинского персонала, так как именно медики получают наибольшую инфицирующую дозу.
Исходя из сказанного, можно заключить, что минимальный риск перехода коронавирусной инфекции в пневмонию имеют:
- Люди, не имеющие серьезных проблем со здоровьем. Как правило, это пациенты молодого возраста.
- Получившие низкую инфицирующую дозу вируса. Если заражение произошло в результате недлительного контакта, причем зараженный и носитель использовали средства индивидуальной защиты.
- Пациенты со своевременно диагностированным COVID-19. Те, кто обратился за медицинской помощью сразу же после появления симптомов, знают свой диагноз и возможные последствия, и, следовательно, более внимательно относятся к своему состоянию и его изменениям. Они получают лечение и рекомендации врача, находятся под наблюдением квалифицированного специалиста. Это позволяет добиться скорейшего выздоровления, не допустить перехода болезни в более тяжелые формы (пневмония), а если это все же произойдет, то сразу же скорректировать лечение нужным образом.
- Люди, зараженные S-подтипом коронавируса. Но узнать это в условиях обычного стационара или поликлиники не представляется возможным, так как требуется генетическое исследование вируса. Хорошей новостью является то, что на данный момент S-подтип превалирует, и на него приходится около 70% всех случаев COVID-19.
- Положительная динамика течения болезни в течении недели. Если к концу первой недели течения коронавирусной инфекции симптомы идут на спад или наступает выздоровление.
Эти несколько закономерностей, позволяющих определить минимальный риск развития коронавирусной пневмонии, были получены из клинического опыта врачей всего мира.
Отношение пациента к одной из перечисленных групп или ко всем сразу снижает риск развития пневмонии при коронавирусе, но не исключает его!
На формирование воспаления легких при COVID-19 оказывает влияние большое количество факторов, которые не всегда можно учесть и предвидеть. Поэтому каждый человек, заболевший коронавирусной инфекцией, имеет риск формирования пневмонии. Главная задача пациента и врача — минимизировать этот риск!
 Правильное мытье рук – один из основных профилактических методов против коронавируса
Правильное мытье рук – один из основных профилактических методов против коронавируса
Воспаление на фоне COVID-19
В последнее время резко возросло число случаев поражения легких на фоне коронавирусной инфекции. Возникает вопрос: это пневмония, которая знакома медикам давно, или новая атипичная форма, вызванная вирусом SARS-CoV-2?
Наблюдения за больными и аппаратные исследования показывают, что внебольничная коронавирусная пневмония имеет свои характерные особенности. Их можно обнаружить в анализе крови, в данных КТ (компьютерной томографии) грудной клетки. При этом тест на COVID-19 может быть отрицательным.
Реальность такова: симптомы есть, воспаление в легких есть, а тест показывает, что вируса нет.
Коронавирус способен легко миновать защитные барьеры дыхательных путей, не задерживаясь в носу, носоглотке или бронхах. Он опускается глубоко, затрагивая нижние дыхательные пути в области межальвеолярных перегородок, сосуды, и вызывает дыхательную недостаточность той или иной степени.
Поражение настолько сильно, что легкие практически не могут дышать и требуется крайняя мера — ИВЛ (искусственная вентиляция легких).
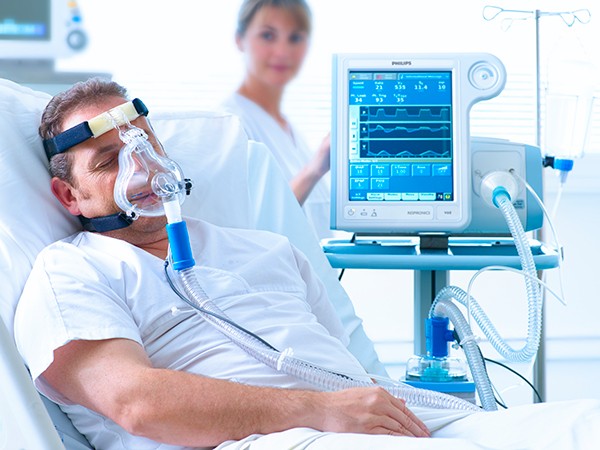 Искусственная вентиляция легких
Искусственная вентиляция легких
Еще одна особенность пневмонии на фоне COVID-19: существование бессимптомных форм болезни, после которых, тем не менее, остаются последствия в виде фиброза легких.
Таким образом, воспаление легких на фоне коронавируса имеет отличия от внебольничной пневмонии, с которой врачи имели дело раньше. Она протекает необычно, длительно, порой стремительно.
Самым надежным методом диагностики коронавирусного воспаления легких стала не рентгенография, а КТ (компьютерная томография) легких. Ее чувствительность превышает 90%.
КТ играет ключевую роль в раннем выявлении и лечении пневмонии при COVID-19.
Что показывает компьютерная томография легких при коронавирусной пневмонии:
- Как правило, пневмония двусторонняя, чаще всего располагается в нижних отделах.
- Ранним признаком пневмонии при COVID-19 на КТ является эффект «матового стекла», который развивается в результате снижения воздушности легочных полей.
- По мере прогрессирования болезни изменения становятся более явными и распространенными.
- В фазе обратного развития отмечается уменьшение размера и плотности легочных инфильтратов.
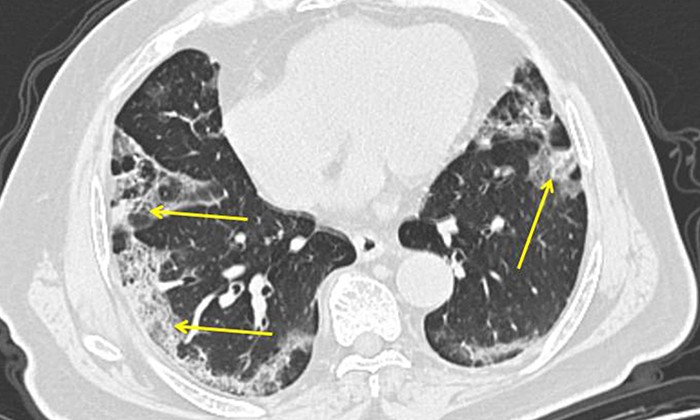 КТ легких при коронавирусной пневмонии
КТ легких при коронавирусной пневмонии
Присоединение КТ-картины «булыжной мостовой» и появление в зоне «матового стекла» альвеолярной инфильтрации говорит о неблагоприятном варианте течения заболевания. Эти симптомы являются предвестниками развития респираторного дистресс-синдрома.
Частые вопросы
Какой процент поражения легких должен быть, чтобы человека положили в больницу?
Процент здесь не играет определяющей роли. Главное, как больной себя чувствует. В документе Минздрава от 19.03.2020 г. по этому поводу есть четкие указания – госпитализировать следует людей с подтвержденным диагнозом или подозрением на Covid-19, находящихся в состоянии средней тяжести, а также в тяжелом и критическом состоянии.
Но независимо от степени болезни в стационар забирают лиц из группы риска и старше 65 лет. В указанную группу входят пациенты с тяжелыми системными патологиями, такими, как хроническая сердечная недостаточность, артериальная гипертензия, сахарный диабет и пр.
Почему поражаются именно легкие? Причина названа давно, и заключается она в особом строении вирусных частиц Sars-CoV-2 – вирионов. Они имеют так называемые «шипы», с помощью которых прикрепляются к клеткам. Но главная их особенность состоит в способности имитировать «дружелюбные» молекулы, обманывая клеточные рецепторы на поверхности мембран.
 При попадании в легкие вирус молниеносно размножается и провоцирует воспаление, способное привести к тяжелым последствиям
При попадании в легкие вирус молниеносно размножается и провоцирует воспаление, способное привести к тяжелым последствиям
Сначала коронавирус попадает на слизистые носа и горла, где происходит его репликация – начало активного клонирования. При хорошей работе иммунитета все на этом заканчивается, в противном случае вирус проникает в нижние дыхательные пути и легко внедряется в клетки альвеол.
Covid-19 становится виновником соединения клеточных везикул, где хранятся и перемещаются питательные вещества, с оболочками клеток. В итоге в легких скапливается воспалительная жидкость.
Как поражаются легкие при коронавирусной пневмонии
Медики выделяют степени поражения легких на основе симптомов и данных лучевой диагностики. От этих показателей зависит состояние больного и прогнозы на выздоровление.
Несколько степеней поражения легких коронавирусной пневмонией:
1 степень – не больше 5% составляет поражение ткани легкого пневмонией COVID-19. Заболевание протекает легко, медики дают благоприятный прогноз.
2 степень – поражение органа дыхания от 5 до 25%. Сатурация больше 95%. Нужно консультироваться с врачом, срочно начинать терапию. У людей пожилого возраста есть риск перехода пневмонии в тяжелую форму.
3 степень – от 25 до 49% поражение легочной ткани. При таком воспалительном процессе развивается гипертермия, сатурация понижается. Лучше лечиться в стационаре.
4 степень – поражено от 50 до 70% легких. Воспаление распространяется быстро, прогноз на выздоровления носит условно-благоприятный характер. Из-за большого поражения начинается фиброз легочной ткани, она теряет эластичность. Заболевание приводит к инвалидности.
5 степень – больше 75% поражения легких. На исход заболевания влияет место нахождения пациента. Дома вылечиться трудно. В стационаре есть большие возможности на быстрое оказание помощи, так как коронавирус провоцирует острую недостаточность кислорода в крови.
Тяжелых больных переводят в отделение интенсивной терапии. В самых тяжелых случаях больных вводят в состояние медицинской комы, подключают к аппарату ИВЛ.
На какой день болезни делать
Первые симптомы: ОРВИ как ОРВИ
Как было сказано выше, заражение SARS-CoV-2 может протекать бессимптомно – и это позволяет предполагать существование намного большего числа людей, зараженных коронавирусом, чем нам известно из официальных сводок. Это также объясняет появление больных, никак не связанных ни с посещением стран, где наблюдается вспышка SARS-CoV-2 (Китай, Южная Корея, Италия, Иран), ни с известными контактами с зараженными людьми. В цепочке распространения вируса вполне может оказаться одно-два-три звена с бессимптомным течением – и источник инфекции останется при этом неизвестным.
Если же симптомы все-таки появляются, то это происходит через 2-14 дней после заражения. По некоторым данным, инкубационный период может составлять даже 3 недели, но это пока отдельные и неподтвержденные случаи.
Первые симптомы заражения новым коронавирусом такие же, как при заболевании разнообразными ОРВИ: кашель (у 75% пациентов), температура (92%), ощущение усталости (75%). По мере распространения и размножения вируса в организме, как уже отмечалось, развивается пневмония и может появиться одышка.
О лучевой нагрузке
Симптомы
Инкубационный период при COVID-19 продолжается от 2 до 14 дней. Первые клинические симптомы болезни возникают на 5-6 день и носят неспецифический характер, общий для всех ОРВИ.
На начальной стадии заболевания пациента могут беспокоить:
- кашель – сухой или с небольшим количеством мокроты;
- повышение температуры (наблюдается у 90% всех больных);
- головная боль;
- общая слабость, утомляемость, недомогание;
- першение в горле;
- насморк;
- диарея (возникает в 3% случаев).
При осложнённом течении инфекции, вызванной коронавирусом, на 2-4 день развиваются признаки пневмонии с дыхательной недостаточностью:
- нарастание одышки;
- усиление кашля;
- миалгии (боли в мышцах);
- ощущение стеснения и заложенности в груди;
- спутанность сознания;
- кровохаркание;
- учащение пульса до 120 ударов в минуту;
- симптомы пищеварительного расстройства – тошнота, рвота, диарея (связаны с поражением коронавирусом кишечного эпителия).
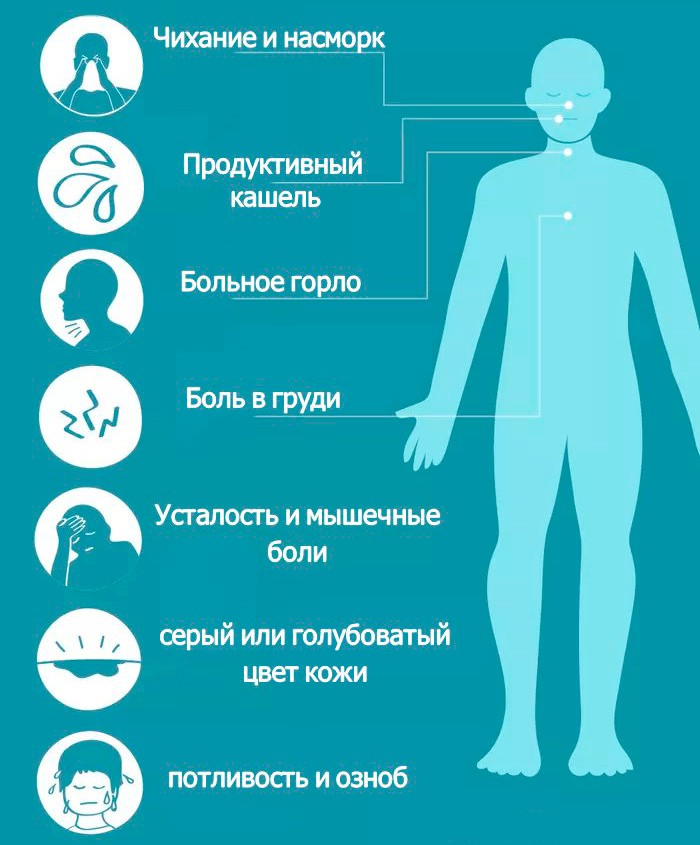 Общие симптомы вирусной пневмонии
Общие симптомы вирусной пневмонии
Разгар болезни наступает на 6-8-й день. Более чем у 30% пациентов снижается уровень кислорода в крови и нарастают признаки дыхательной недостаточности.
В поздней стадии заболевания развиваются симптомы фиброза лёгких. Тяжёлая одышка сохраняется в покое и может усиливаться при незначительной нагрузке. Пациенты жалуются на постоянную боль в грудной клетке.
У них отмечаются приступы сухого кашля, свистящие хрипы при дыхании, слышные на расстоянии. При осмотре выявляется посинение ногтей и носогубного треугольника, снижение веса.
А если это вирусная пневмония при гриппе?
Совсем скоро к коронавирусу присоединится грипп. И лучше на ранних этапах заболевания все-таки определить, какой именно вирус атакует ваш организм. «Потому что от гриппа есть специфическое лечение. Доказана эффективность таких действующих веществ, как озельтамивир и занамивир», — говорит Евгений Щербина.
Как рассказывала «Вестям» Ольга Голубовская, препараты, содержащие их, максимально эффективны в первые 48 часов после начала заболевания. Их своевременный прием защищает от развития пневмонии при гриппе. А она, по словам Евгения Щербины, может развиться уже в первые дни заболевания. «Тогда как при коронавирусе время наступления выраженной пневмонии — это обычно вторая неделя от начала болезни», — говорит эксперт. «Критическое время для пневмонии при Covid-19 — вторая неделя», — подтверждает и Юрий Межибовский.
На глаз отличить «корону» от гриппа невозможно. «Для коронавируса, как и для гриппа, и любого вирусного заболевания, характерен общий интоксикационный синдром — недомогание, слабость, боль в суставах и мышцах, ломота во всем теле, повышение температуры. Она может варьироваться от субфебрильной до фебрильной выше 38,5–39,5 градуса и выше. Может быть кашель — сухой, малопродуктивный», — рассказывает Евгений Симонец.
«А такой отличительный симптом коронавируса, как потеря обоняния и вкуса, в первые дни может не появиться, — уточняет Евгений Щербина. — Кроме того, на снимках компьютерной томографии вирусные пневмонии выглядят примерно одинаково».
В такой ситуации, по словам эксперта, помогут антигеновые экспресс-тесты, которые показывают, у вас грипп или Covid-19. Такие комбинированные тесты пока предлагают частные клиники. Для домашнего применения можно купить тест на грипп (определяет антиген гриппа А и В). Он стоит в пределах 300–350 грн. «Не забываем о том, что такие тесты могут давать погрешность. Поэтому не занимаемся самолечением. Окончательное решение — за врачом», — напоминает Евгений Щербина.
Статистические данные
В России статистика заболеваемости и смертности всегда была далека от идеала даже в «спокойные» времена. На показатели статистики оказывают влияние несколько факторов: уровень развития медицины, законы в стране, наличие хронических заболеваний у пациента, которые могут привести к обострению и смерти, возраст человека, количество и качество проведенных тестов, возможность сделать КТ.
Достоверность учета заболеваемости в период пандемии
Как показала практика, тестам на COVID-19 нельзя полностью доверять. Во время пандемии, столкнувшись с инфекцией, врач четко следовал инструкции: для постановки диагноза нужен положительный тест, если нет подтверждения – значит, нет коронавируса.
В реальности симптомы инфекции есть, пневмония налицо, пациент борется за жизнь, а диагноз — банальное ОРВИ; или врач ставит диагноз «внебольничная пневмония» вместо коронавируса.
В последнее время рекомендации пересмотрели, стали выставлять диагноз коронавирусной пневмонии на основании КТ и клинической симптоматики, не дожидаясь результата тестов.
Статистика смертности
Российские законы в отношении заключительного посмертного диагноза более строги, чем в других странах. Чтобы указать в заключении причину смерти от инфекционного возбудителя, необходимо вирусологическое подтверждение диагноза.
Получается, что патологоанатом видит типичные для коронавируса повреждения легких, сердца, мозга, но вынести окончательное заключение он не может без вирусологического обследования материала, результат которого приходит с опозданием.
 Смертность от коронавируса в мире, %
Смертность от коронавируса в мире, %
После вирусологического подтверждения диагноз пересматривается, цифры смертности меняются, и только тогда передаются в отдел статистики. Если умерший имел серьезные хронические заболевания, то патологоанатом, скорее всего, причиной смерти выставит осложнения от них, а не от COVID-19.
В апреле – мае правила учета умерших изменились. Теперь в официальной статистике смертности от коронавирусной инфекции учитываются все пациенты, имевшие положительный тест на вирус, даже если основная причина смерти была другой.
Краткая информация о заболевании
Вирусная пневмония представляет собой опасное инфекционно-воспалительное поражение нижних отделов дыхательных путей. Образованный экссудат в альвеолах легких препятствует нормальному прохождению кислорода для дальнейшего его попадания в кровеносные магистрали, что провоцирует гипоксию. Проявляется патология следующими признаками:
- Повышением температуры тела выше 38 градусов.
- Появление сдавленности и тяжести в груди.
- Сильный грудной кашель без выделения экссудата первые 3-4 дня.
- Обильная мокрота с гнойными вкраплениями, если было присоединение бактериальной инфекции.
- Посинение носогубного треугольника во время кашля или в состоянии покоя.
- Затрудненное дыхание или одышка.
- Сильное недомогание и слабость.
Причина развития пневмонии у взрослых заключается в присоединении вирусного агента, который, попадая на слизистую носоглотки, распространяется вниз по респираторному тракту. Чаще всего диагностируется у людей с различными хроническими заболеваниями, такими как бронхит или трахеит. Продолжительная дыхательная недостаточность провоцирует коллапс сосудов.
Обычная вирусная пневмония без коронавируса способна приводить к бронхообструктивному синдрому, менингиту, ДВС-синдрому, инфекционно-токсическому шоку. Также у пациентов могут возникнуть поражение головного мозга или пиелонефрит, так как вирус может мигрировать по кровотоку.
 Все что нужно знать о коронавирусе каждому человеку
Все что нужно знать о коронавирусе каждому человеку
Лечение коронавирусной инфекции
Никакого специфического лечения коронавирусной инфекции на сегодняшний день не существует. Попытки использования противовирусных средств в большинстве случаев несут больше вреда нежели пользы. Эти препараты обладают побочными эффектами: обостряют хронические болезни, приводят к патологии крови и т. д. Такое «лечение» может погубить человека и без коронавируса.
20 ноября ВОЗ выпустила рекомендации, в которых не рекомендует применять ремдесивир, независимо от тяжести заболевания, так как в настоящее время нет доказательств эффективности препарата . Однако уточняющие испытания ещё продолжаются .
Лопинавир, и другие ингибиторы ВИЧ, которые используются для антиретровирусной терапии при ВИЧ-инфекции, показали некоторое действие в борьбе с коронавирусом в пробирке, но при испытании на людях оказались неэффективны и опасны (обладают серьёзными побочными эффектами в тех дозах, которые необходимы для минимального влияния на вирусные частицы). В стандартных случаях эти препараты не используются — их применение возможно только в условиях испытаний и строго под контролем врача
На данный момент препараты для лечения ВИЧ-инфекции, а также хлорохин и гидроксихлорохин, ивермектин в мировой практике при лечении коронавируса, в т. ч. тяжёлых форм заболевания, признаны неэффективными и не рекомендуются .
Большинство случаев течения коронавирусной инфекции не нуждается в какой-либо медикаментозной терапии. Больным лёгкими и среднетяжёлыми формами болезни (в т. ч. и новой COVID-19) требуется лишь в покой (домашний режим без выхода на улицу минимум на 7 дней), отдых, рациональное питание (не переедать, не заставлять себя есть через силу) и обильное тёплое питьё (вода, морс, компоты). Воздух в помещении спальни, где находится больной, должен быть умеренно прохладным (18-20°С) и влажным (40-60 %). Это позволяет не пересушивать слизистую респираторного тракта, сохраняя её иммунологическую и очищающую функции. При наличии кашля применяются отхаркивающие и разжижающие мокроту средства, при першении в горле — полоскания и орошения растворами антисептиков.
При тяжёлых формах болезни (в основном COVID-19) и потенциально высоком риске осложнений (у пожилых людей с сопутствующими заболеваниями, иммунодефицитных больных и людей с сахарным диабетом, онкологией, сердечно-сосудистой и бронхолёгочной патологией) показана госпитализация в инфекционный стационар, оснащённый аппаратами искусственной вентиляции лёгких и средствами неотложной терапии. При развитии сопутствующей бактериальной пневмонии или других осложнений показано назначение антибиотиков (при коронавирусной инфекции без бактериальных осложнений применение антибиотиков бессмысленно — они никак не воздействуют на вирус). В безвыходной ситуации при угрозе неблагоприятного исхода в условиях реанимации возможно назначение средств, не имеющих достаточную доказательную базу, например некоторых препаратов для лечения малярии и перспективных противовирусных средств общевирусного спектра .

В виду повышенного риска тромбообразования при новой коронавирусной инфекции госпитализированным пациентам (у которых проводились исследования гемостаза) и больным коронавирусной инфекцией с хроническими заболеваниями сердечно-сосудистой системы показано назначение антитромботической терапии (или продолжение её приёма). У негоспитализированных лиц, у больных нетяжёлыми формами новой коронавирусной инфекции и у лиц без сопутствующей патологии (у которых не проводилось исследование гемостаза) назначение такой терапии не рекомендуется и может быть опасно. Предупреждение и лечение тромбооборазования и кровотечений имеет очень тонкую грань и в порыве помочь можно только навредить .
Применение ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов ангиотензина, статинов показано лишь тем людям, которые принимали их до болезни COVID-19, для лечения коронавирусной инфекции они не рекомендованы.
НПВС назначаются согласно общим основаниям их применения, приём кортикостероидов ограничивается лишь тяжёлыми случаями в реанимации или при сопутствующих показаниях . В настоящее время проводятся исследования эффективности и целесообразности применения плазмы выздоравливающих.
Лечение вирусной пневмонии при коронавирусе
Вирусная пневмония выявляется современными диагностическими методами. Пациента тщательно обследуют на наличие повышенной температуры тела, кашля и других признаков
Фонендоскопом прослушиваются отдельные участки легких, особое внимание уделяется нижним отделам
Позволит уточнить диагноз общий анализ крови
Врач обращает внимание, насколько в нем повышены лейкоциты и СОЭ, изменились показатели эритроцитов, гемоглобина, гематокрита. Определить наличие заболевания позволит рентген
На снимке заметны темные участки. Если к этому заболеванию присоединяется коронавирус, то схема лечения будет выглядеть следующим образом:
Еще советуем:Фиброз легких после коронавируса
- Противовирусные лекарства – «Арбидол», «Ремантадин», «Ингаверин».
- Антибиотика широкого спектра действия – «Амоксиклав», «Азитромицин», «Цефтриаксон».
- Сильнодействующие средства для лечения вирусов – «Тамифлю», «Осельтамивир».
- Жаропонижающие при повышении температуры тела более 38,5 градусов – «Парацетомол».
- Растворы для регидратации – «Регидрон», солевой раствор.
- Поливитаминные комплексы – «Алфавит», «Аевит».
Показаниями для госпитализации отмечают появление цианоза, одышки, отказа от еды, снижение артериального давления и стонущего дыхания. В этом случае лечение проводится в условиях стационара.
Важно! Самолечение не допустимо, даже если такое же заболевание лечилось у близкого родственника. Комплекс препаратов подбирается индивидуально, в зависимости от тяжести протекания патологического процесса, возраста и других факторов.
Профилактика и лечение вирусной пневмонии
Диагностика
При выставлении предварительного диагноза лечащий врач ориентируется на результаты внешнего осмотра пациента, его жалобы, анамнестические данные. Наиболее информативны следующие инструментальные методы диагностики смешанной бактериально-вирусной пневмонии:
- рентген (флюорография), который показывает воспалительные очаги, выявляет их размеры и локализацию;
- компьютерная томография при малоинформативности рентгена;
- бронхоскопия, позволяющая оценить состояние дыхательных путей.
 Самым информативным исследованием, помогающим обнаружить пневмонию при коронавирусе, является КТ
Самым информативным исследованием, помогающим обнаружить пневмонию при коронавирусе, является КТ
Специфический диагностический признак коронавирусной инфекции, обнаруживаемый на снимках КТ, — образование односторонних, затем двусторонних множественных сливных инфильтратов в виде «матового стекла». При появлении пневмонии выполняется тест на коронавирус.
Факторы риска ВАП
 Риск развития ВАП увеличивается пропорционально времени интубирования. При нахождении на аппарате ИВЛ 3-6 дней вероятность развития пневмонии достигает 50%. Минимальный риск инфицирования при интубировании не более 48 часов.
Риск развития ВАП увеличивается пропорционально времени интубирования. При нахождении на аппарате ИВЛ 3-6 дней вероятность развития пневмонии достигает 50%. Минимальный риск инфицирования при интубировании не более 48 часов.
Выделяют и факторы риска ВАП. Чем их больше, тем выше риск заболеть воспалением лёгких. Эти факторы можно разделить на 3 большие группы: связанные с пациентом и его состоянием здоровья, с манипуляциями и непосредственным процессом госпитализации, а также с терапией.
К первой группе относятся:
- пожилой возраст;
- мужской пол;
- ожоги;
- хронические или предшествующие заболевания лёгких (туберкулёз, ХОБЛ, бронхит и другие);
- курение;
- нарушение сознания, в особенности кома;
- иммунодефицитные состояния;
- нерациональное питание;
- неврологические заболевания;
- период после операции или тяжёлой полученной травмы;
- соматические патологии в стадии декомпенсации.
Важно! Исходное состояние больного значительно влияет на ход основного заболевания и вероятность развития осложнений, в том числе и вентилятор-ассоциированной пневмонии. К сожалению, большинство из них нельзя в должной мере коррегировать (например, возраст или пол).. К группе факторов риска, связанных с процессом госпитализации, относятся:
К группе факторов риска, связанных с процессом госпитализации, относятся:
- экстренная интубация;
- эндотрахеальная интубация;
- энтеральное питание (например, зондовое);
- частые смены контуров аппарата ИВЛ;
- аспирация из ЖКТ;
- частые замены антибактериальных препаратов во время длительной госпитализации пациента;
- длительная госпитализация;
- длительная интубация;
- механическая вентиляция лёгких;
- назогастральный зонд;
- повторная интубация;
- операции на органах грудной клетки, средостения и другие.
Терапия также влияет на возможность возникновения ВАП. Увеличивает риск воспаления лёгких связанных с интубацией приём препаратов, снижающих кислотность желудка (антациды, блокаторы H2-гистаминовых рецепторов, ингибиторов протоновой помпы), антибиотиков более 3 месяцев, высокие дозы седативных препаратов, иммуносупрессоров.

Практически все приведённые факторы риска можно нивелировать и уменьшить вероятность развития вентилятор-ассоциированной пневмонии.
Лечение

Для определения тактики лечения важно дифференцировать бактериальную пневмонию от вирусной, спровоцированной SARS-CoV-2. Диагностика предусматривает комплекс методов от осмотра, оценки дыхания и пульсоксиметрии (определения уровня насыщения крови кислородом), до лабораторных исследований (ПЦР, ИФА) и компьютерной томографии
Диагностический план составляется врачом индивидуально, так как на разных стадиях коронавирусной инфекции требуются разные методы ее выявления.
Медикаментозное лечение коронавирусной инфекции пока базируется на симптоматических мерах, позволяющих поддерживать самочувствие и замедлять прогрессирование болезни.
Специфические противовирусные препараты, разработанные непосредственно для борьбы с ковидом, пока не нашли широкого применения. Существуют разработки, показавшие свою эффективность на дорегистрационных испытаниях, но пока не выявлены возможные отсроченные осложнения, назначать их всем пациентам невозможно. Кроме того, стоимость таких противокоронавирусных препаратов (Фавипиравир, Коронавир) пока остается высокой: около 12 тыс. руб. за одну упаковку.
Использовать другие противовирусные средств, например, против гриппа или герпеса, нельзя. Лекарства из этой группы имеют ограниченный фокус воздействия, поэтому при SARS-CoV-2 они бесполезны. «Общеукрепляющие» и «иммуностимулирующие» препараты, к которым относится и Арбидол, пока не имеют доказанной эффективности.
Таким образом, главная проблема лечения пневмонии при COVID-19 – отсутствие доступных мер этиологической терапии, направленной на уничтожение провокатора заболевания. Пациент получают антибиотики, обезболивающие, противовоспалительные средства, при тяжелом состоянии – искусственную вентиляцию легких.
Обратиться к врачу при появлении симптомов COVID-19 с легочными осложнениями нужно немедленно. Если помощь не будет оказана вовремя, у пациента может развиться острый дистресс-синдром, при котором восстановить дыхательную функцию будет сложно даже при помощи аппарата ИВЛ.
Классификация и стадии развития коронавирусной инфекции
Пневмония при COVID-19 – признаки воспаления легких
Описание процедуры
Как лечат
Бактериальная пневмония, если начать своевременное лечение, по словам врача, протекает хорошо. Своевременное – это значит в течение четырех-восьми часов от начала заболевания. Пациенту назначают антимикробную терапию.
Те антибиотики, которые рекомендуют в виде стартовой терапии, перекрывают все наиболее актуальные возбудители болезни.
Сложнее протекает так называемая вторичная пневмония на фоне уже имеющихся заболеваний – например, ВИЧ-инфекции, сердечно-сосудистых патологий и так далее.
Лечение коронавирусной пневмонии отличается от лечения внебольничной пневмонии. По словам Ирины Бахаревой, его проводят в соответствии с федеральными рекомендациями, основанными на мировом опыте. Есть несколько схем лечения, но обязательной является госпитализация.
Как пневмония влияет на легкие

24 апреля, 13:47
В Алтайском крае умер первый человек, зараженный коронавирусом
У мужчины из села Логовского Первомайского района была почечная недостаточность
После перенесенной бактериальной пневмонии в большинстве случаев никаких следов на легких не остается. По словам врача, иногда могут остаться небольшие участки фиброза (уплотнения), но они совершенно не нарушают функции дыхания и на жизнь никак не влияют. А вот как себя в дальнейшем проявит вирусная болезнь, пока что до конца не ясно.
Специфические признаки
В течение недели после заражения происходит репликация коронавирусов. Но уже спустя 2 дня могут возникать первые симптомы инфекции, которые мало отличаются от признаков других респираторных патологий. На этом этапе она проявляется сухим кашлем, заложенностью носа, непродуктивным кашлем, болями в горле, утратой вкуса и обоняния.
И только спустя неделю возможно появление непосредственно симптомов одно- или двусторонней пневмонии:
- лихорадочного состояния;
- высокой температурой;
- выраженной одышки;
- боли в груди, усиливающейся при кашле;
- обильного потоотделения.
Характерная особенность клиники на этой стадии — желание больного лежать на той стороне, где находится поврежденное легкое. Также воспаление легких проявляется бледностью кожных покровов, артериальной гипотензией, приглушенностью сердечных тонов, болями в сердце. Отражается оно и на работе желудочно-кишечного тракта, особенно у ослабленных больных. У них отмечаются приступы тошноты и рвоты, диарея, боли в животе. Болезненные ощущения в легких проявляются в том месте, где дислоцировано поражение альвеол вирусом.
Дыхательная недостаточность нарастает, проявляется цианозом носогубного треугольника. Характерный признак сочетанного поражения легких бактериями и вируса — форсированное дыхание. В акте дыхания теперь участвуют межреберные мышцы, что не физиологично для человека. Прогрессирующее состояние кислородного голодания провоцирует сонливость, спутанность сознания, возбуждение, панические атаки или обмороки.
 Пневмонии при коронавирусе предшествуют характерные признаки ОРВИ — насморк, кашель, высокая температура
Пневмонии при коронавирусе предшествуют характерные признаки ОРВИ — насморк, кашель, высокая температура
Важно! Острая пневмония длится около семи дней. В случае отсутствия лечения она переходит в следующую стадию, проявляющуюся большим количеством осложнений и возможностью образования хронического легочного абсцесса.