Инсульт при коронавирусе последствия
Содержание:
- Кожные патологии
- Многоликий вирус
- Пролежни
- Лечение инсульта
- Психические и неврологические расстройства
- Эффект часовой бомбы
- Профилактика заболеваний после COVID-19
- Последствия после коронавируса при тяжелой форме
- Виды
- Неблагоприятные последствия для пожилых людей
- Мозг и коронавирус: есть ли связь, как влияет
- Левая сторона
- Как протекает болезнь в легкой форме
- Причины инсульта
- Причина тяжелых последствий коронавируса: патогенез заболевания
- Последствия после коронавируса при легкой форме
- Как снизить риск
- Что такое инсульт и чем он опасен
Кожные патологии
Белки коронавируса и отдельные белки в организме человека имеют много общего. По этой причине инфекционный процесс часто запускает аутоиммунные процессы. На кожных покровах они реализуются по типу васкулита. В результате на дерме возникают множественные высыпания на фоне воспаления, микротромбоз. Даже если человек переболел ковидом в легкой форме, после выздоровления у него могут встречаться на коже единичные красноватые пятна.
На конечностях и пальцах иногда наблюдается усиление венозного рисунка. Иные осложнения кожного характера можно разделить на следующие подгруппы:
- Розовый лишай. Характерные пятна на туловище и конечностях сопутствуют данной болезни. По мере прогрессирования патологического процесса они начинают шелушиться.
- Повторяющиеся высыпания по типу крапивницы.
- Точечная сыпь, единичные бугорки.
Примечательно, что коронавирус воздействует на еще один кожный придаток — волосы. Пациенты обычно жалуются на усиленное выпадение волос. С одной стороны, это связано с проявлениями васкулита, а с другой — с приемом многочисленных лекарственных препаратов.
Многоликий вирус
Спустя четыре месяца с начала эпидемии ученым по-прежнему очень мало известно о вызывающем болезнь вирусе SARS-CoV-2 и его действии на организм человека.
Общая картина инфекции складывается по крупицам, из сотен статей в научных журналах, где врачи со всего мира делятся опытом лечения коронавирусных пациентов.
В результате продолжает расширяться список возможных симптомов COVID-19 (их уже больше десятка), а вместе с ним — и наши представления о том, какие еще органы способен поражать вирус и какими осложнениями может обернуться болезнь помимо пневмонии.
Чаще всего медики описывают нарушения работы нервной системы. Сразу два исследования — во Франции и в Китае — пришли к выводу, что неврологические симптомы в той или иной форме испытывают более трети зараженных.
Однако в целом новая инфекция отличается куда более разносторонним и даже индивидуальным подходом.
В списке описанных осложнений COVID-19, с которыми медикам довелось столкнуться на практике, есть и болезни желудочно-кишечного тракта, и проблемы с сердцем, и нарушения свертываемости крови.
Но и нервную систему вирус может поражать очень по-разному — речь далеко не только о временном отказе чувств.
В частности, в качестве побочных проявлений COVID-19 описаны несколько случаев энцефалита (воспаления мозга), а также синдрома Гийена-Барре: иммунная система пациента начинает атаковать собственные нервные клетки, что приводит к мышечной слабости, а в тяжелых случаях — к параличу.
Американские медики встревожены сообщениями о том, что только в Нью-Йорке за две недели у коронавирусных пациентов было зафиксировано пять случаев обширного инсульта — причем у относительно молодых людей (до 50 лет), без других ярко выраженных симптомов COVID-19.
По предварительным данным, в качестве побочного эффекта воспаления коронавирус спровоцировал у них образование тромбов в крупных сосудах — что в итоге и привело к острому нарушению мозгового кровообращения.
Однако в основном неврологические расстройства наблюдаются все-таки у тяжелых больных. В таких случаях эти симптомы иногда остаются даже после выздоровления пациентов от COVID-19.
Пролежни
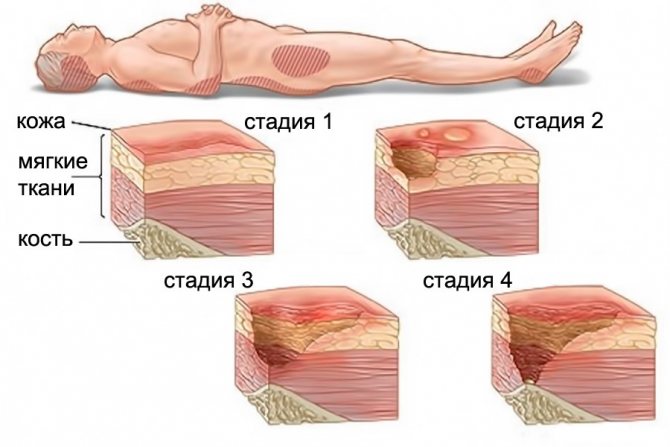
К поздним последствиям острого нарушения мозгового кровообращения относятся пролежни, представляющие собой очаги некроза (отмирания) мягких тканей. Главная причина их появления – постоянное давление на мягкие ткани и развитие местных нарушений кровообращения. Возникает это состояние при длительной неподвижности на фоне полной или частичной парализации. Глубина некроза может быть очень велика – в самых запущенных случаях кожа и мышцы поражаются на всю глубину, обнажая сухожилия костей.
Для предупреждения пролежней лежачего больного необходимо регулярно осматривать, переворачивать, обеспечивать гигиенический уход и проводить массаж проблемных участков. Рекомендуется также подкладывать специальные надувные круги, или использовать специальную кровать.
Кожу следует дважды в день протирать камфорным спиртом (только в том случае, если на коже нет повреждений)
Пациенту важно обеспечить полноценное питание, т. к
одним из факторов, способствующих появлению очагов некроза, является недостаточное поступление белка в организм.
Методы лечения зависят от стадии процесса и определяются лечащим врачом.
Лечение инсульта
Основная задача врачей — восстановить циркуляцию крови в головном мозге человека с инсультом. Так как часть клеток мозга уже погибла, время играет против – чем раньше будет начато лечение, чем больше у человека шансов выжить и иметь при этом меньше разрушительных последствий.
Один из главных методов лечения ишемического инсульта — тромболитическая терапия. Человеку вводят лекарства, которые растворяют тромб. Проводить такое лечение имеет смысл только в первые часы после инсульта.
Лечение геморрагического инсульта сводится к контролю за кровотечением и снижению давления на мозг. Методы зависят от причины инсульта — высокого давления, травмы головы, приема антикоагулянтов — разжижителей крови, тонкого места в стенке кровеносного сосуда — аневризме.
Психические и неврологические расстройства
Частичное исчезновение обоняния и вкуса — это главные симптомы коронавируса, которые заметны сразу. При этом запахи и вкус могут не возвращаться длительное время даже после окончательного выздоровления. В отдельных случаях они исчезают полностью.
Врачи обуславливают это нарушениями в работе ЦНС. Тяжесть данного расстройства может варьироваться. При сбоях в работе иммунитета нервные окончания воспаляются.
Это влечет за собой демиелинизацию нервных волокон и нарушение чувствительности в различных частях организма. Как следствие, возникают следующие симптомы:
- регулярная усталость;
- быстрая утомляемость;
- цефалгия и вертиго;
- нарушение процесса глотания;
- невнятная речь.
Психические отклонения развиваются, как правило, у пациентов после ИВЛ. У них развивается повышенная тревожность и мнительность, опасения за жизнь. При возникновении подобного рода нарушений требуется помощь психотерапевта или психиатра.
Эффект часовой бомбы
Профилактика заболеваний после COVID-19
Самый лучший способ предотвратить осложнения коронавируса — избежать заражения, поэтому нужно четко выполнять все рекомендации властей и минимизировать социальные взаимодействия. Однако, эти меры не всегда помогают. Если вы все же заболели, главное, не впадать в панику и прислушиваться к рекомендациям лечащего врача.
Еще во время болезни можно заняться восстановлением организма с помощью дыхательной гимнастики, которая облегчит состояние, успокоит нервную систему и предотвратит фиброзные изменения в легких. Если аппетит не нарушен, нужно принимать пищу с высоким содержанием белков, витаминов и минералов, которые требуются организму для восстановления.
После выздоровления следует постепенно возвращаться к физической активности, начиная с непродолжительных пеших прогулок и постепенно расширяя спектр нагрузок. Врачи предостерегают, что все занятия должны быть несложными и не перегружать организм, в противном случае они только ухудшат состояние. Не стоит после болезни идти в баню, сауну или заниматься до изнеможения в спортзале — это может вызвать проблемы с сердцем.
Последствия после коронавируса при тяжелой форме
Последствия коронавируса у выздоровевших при тяжелой форме протекания болезни могут быть самыми разнообразными. Часто они развиваются, если человек имеет сопутствующие заболевания. Вероятность тяжелой формы выше в таких случаях:
- у пациентов старше 60 лет;
- при слабой иммунной системе;
- если есть сопутствующие соматические заболевания;
- у работников медицинских и социальных учреждений;
- при наличии сахарного диабета, ожирения и других патологических процессов.
Сердце и сосуды
В результате поражения легких при коронавирусе сердце вынуждено работать в разы интенсивнее, так как они должно снабжать органы и ткани кислородом, которого так не хватает при пневмонии. Долго работая в таких условиях, сердечная мышца иногда претерпевает необратимые изменения. Если человек тяжело переболел коронавирусом, у него развивается сердечная недостаточность, сильная аритмия и ряд других патологических процессов.
Кроме того, если по кровотоку вирус попадает в клетки сердечной мышцы, это приводит к развитию воспалительного процесса в миокарде. Также могут поражаться прилегающие крупные сосуды.
Неврологические и психические расстройства
Переживая COVID-19 в сложной форме, человек сталкивается с целым рядом неврологических и психических расстройств. Особенно часто это происходит, если пациента подключали к аппарату ИВЛ: такие больные жалуются на ухудшение памяти, не могут сконцентрироваться даже на простых занятиях. Человеку, пережившему такие моменты, сложно выполнить даже повседневные задачи, которые раньше не доставляли ему проблем.
Кроме того, после подключения к аппарату ИВЛ нередко наблюдаются психические последствия коронавируса для излечившихся: люди становятся мнительными, чрезмерно боятся смерти, тревожатся без видимых причин. Некоторых преследуют панические атаки, а в отдельных случаях наблюдается развитие стрессового расстройства.
Тромбоз сосудов
Судя по статистике, треть переживших коронавирусную инфекцию страдают тромбозом сосудов. Медицинские специалисты говорят, что причиной становится воспалительные процессы в кровеносном русле.
Для снижения рисков специалисты рекомендуют прием антикоагулянтов в течение длительного срока. Самостоятельно их пить нельзя, только под руководством врача. В противном случае можно столкнуться с целым рядом патологических состояний.
Почечная недостаточность
Повышенное тромбообразование, вызванное коронавирусной инфекцией, провоцирует следующую проблему – почечную недостаточность. Особенно часто эта патология развивается у женщин.
Кровь становится слишком густой, это осложняет фильтрацию ее почками. Отзывы позволяют судить, что почечная недостаточность развивается в семи случаях из десяти. Нормальная функция почек восстанавливается довольно долго даже после полного излечения от коронавируса.
Слабость мышц
После проведенного в стационарных условиях времени пациенты ощущают, что их мышцы становятся слабыми. Люди, переболевшие коронавирусом, быстро утомляются. Полностью восстановиться они могут, по оценке медицинских работников, в течение года, иногда требуется и больший срок.
Мужское бесплодие
У мужчин в яичках присутствует специфический белок ACE2, с которым связывается вирус. Попадая в эту часть организма, инфекция атакует железы, что при тяжелой форме болезни может привести к их дисфункции.
Многие специалисты рекомендуют мужчинам, переболевшим коронавирусом, пройти обследование, чтобы проверить функцию сперматогенеза.
Легочная недостаточность
В результате развития коронавирусной инфекции чаще всего поражаются органы дыхания. Иногда это происходит даже без каких-либо клинических симптомов. Исследования подтверждают, что легочная ткань разрушается очень быстро и чаще всего этот процесс необратим.
В легких и происходит образование рубцов вследствие воспалительного процесса. Эти ткани больше не выполняют свою функцию, в результате чего в организм поступает меньше кислорода. В зависимости от площади поражения легких иногда у человека на протяжении всей последующей жизни нарушается функция дыхания, появляется одышка. Возникают подобные патологии даже при небольшой физической нагрузке. Некоторые фиброзные участки ткани удается восстановить после выздоровления, но это происходит очень нескоро.
Виды
Инсульт – это острая форма нарушений мозгового кровообращения, которая сопровождается отмиранием клеток мозга и функциональными расстройствами. Появляются довольно явные симптомы, свидетельствующие о болезни. Привести к подобному заболеванию может длительный спазм сосудов и образовавшийся тромб.

Под инсультом в практической медицине подразумевается острое нарушение кровообращения в головном мозге
Различают два вида инсультов:
- Ишемический. Происходит на фоне закупорки сосудов. В результате этого в этот участок не поступают питательные вещества и кислород;
- Геморрагический. Разрыв сосуда и кровоизлияние внутричерепное.
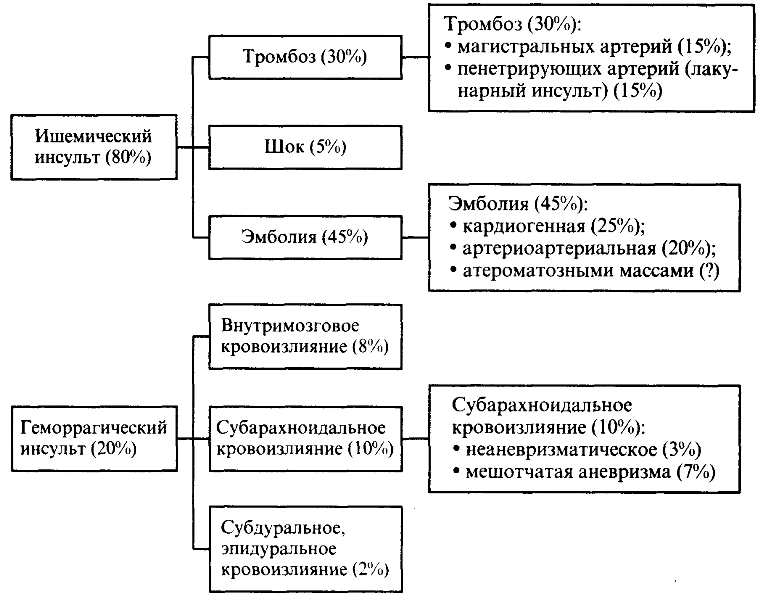
Ишемический вариант инсульта — очень распространенный недуг
Существует ряд факторов, которые приводят к появлению ишемического типа болезни:
- Возраст и половая принадлежность. Болезнь часто диагностируется у пожилых людей от 50 лет и выше. Сегодня врачи фиксируют тенденцию к тому, что возраст проблемы становится значительно меньше — 20 и 30 лет. Чаще всего страдают мужчины с сосудами мозга, хотя среди женского пола подобных проявлений становится все больше;
- Вредные привычки. К развитию различных проблем с сердечно-сосудистой системой приводит злоупотребление алкоголем и никотином. Они делают стенки сосудов более ломкими и слабыми. Кроме того, возможно появление интоксикации на фоне алкогольных напитков или же приема наркотических средств. Подобное состояние возможно также при употреблении некоторых лекарственных препаратов;
- Генетическая предрасположенность;
- Прием гормональных препаратов. При длительном использовании средства повышается уровень эстрогенов в крови, что приводит к повышению ее свертываемости. Это приводит к возникновению тромбов;
- Патологические изменения в развитии церебральных сосудов.
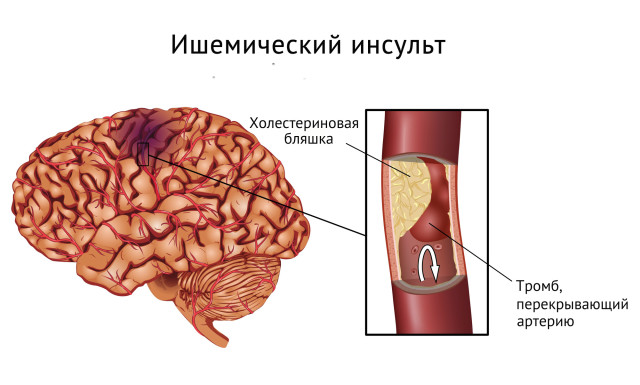
Все периоды инсульта ишемического типа могут быть обусловлены тромбозом мозговых сосудов
Что провоцирует геморрагический инсульт? Причинами являются следующие факторы:
- Атеросклероз;
- Повреждение стенок сосудов в результате инфекционного заболевания;
- Сахарный диабет;
- Васкулит;
- Злокачественные новообразования в головном мозге;
- Болезни сердца и спинного мозга;
- Стеноз сонной артерии;
- Прием антикоагулянтов в больших дозах, без контроля врача;
- Сосудистые мальформации;
- Аневризма – расширение мешкообразного сосуда.
Неблагоприятные последствия для пожилых людей
Последствия коронавируса 2020 у пожилого человека нередко тяжелы, симптомы отягощаются сопутствующими заболеваниями. По отзывам специалистов, у этой категории людей весьма велик риск осложнений.
Заболевание в таком возрасте проходит тяжело из-за ослабления местного иммунитета и снижения защитных функций организма. В результате инфицирования могут присоединиться другие патологические состояния. У пациента развиваются тяжелые бронхиты, пневмония, сепсис. В самых сложных ситуациях больной может умереть, несмотря на усилия врачей и своевременное лечение.
Чтобы избежать заражения новым типом вируса, рекомендуется соблюдение масочно-перчаточного режима. Следует отказаться от посещения массовых мероприятий. Также не стоит подходить к чихающим, кашляющим людям, а также к тем, у кого есть признаки патологии.
Боитесь ли вы заразиться коронавирусом?
Да, очень 45.76%
Нет, это не страшнее обычной простуды 18.71%
Боюсь, но морально готов(а) переболеть 35.53%
Проголосовало: 2325
Пережив болезнь, человек может столкнуться с целым рядом неблагоприятных последствий коронавируса для здоровья. Чтобы быстро оправиться после заболевания, необходимо придерживаться рекомендаций врача.
Читайте далее:
Как развивается пневмония при коронавирусе
Как протекает коронавирус у взрослых и детей по отзывам выздоровевших
Осложнения после коронавируса на сердце
Мне нравится4Не нравится
Фильтр:
Все
Ждет ответа
СортировкаПросмотрыОтветовГолоса
Можно ли носить контактные линзы при коронавирусе?
Дмитрий 1 месяц
7326 просм.
1 ответ.
голос.
Можно ли заразиться через открытую рану?
Мария 1 месяц
6163 просм.
4 ответ.
1 голос.
Переносят ли комары коронавирус?
Фёдор Исаев 1 месяц
6058 просм.
6 ответ.
-4 голос.
Мозг и коронавирус: есть ли связь, как влияет
Обнаружено что коронавирус неблагоприятно влияет на мозг, при этом у него есть несколько механизмов действия:
- общее нейротропное, как и большинство вирусных инфекций;
- при активном иммунном ответе, образовании цитокинов;
- из-за закупорки сосудов мозга тромбами.
Общее нейротропное
Об угрозе для мозга при заражении коронавирусом говорят симптомы, характерные для большинства вирусных инфекций. Они появляются в первые дни болезни в виде головной боли, головокружения, общей слабости, специфическим признаком COVID-19 становится потеря обоняния и вкуса. Это связано с прямым нарушением функций центров головного мозга.
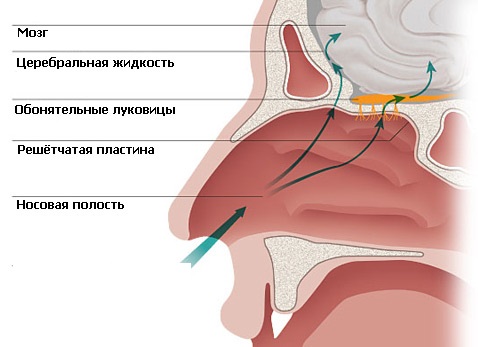 Один из важных признаков вирусной инфекции — потеря обоняния и вкуса
Один из важных признаков вирусной инфекции — потеря обоняния и вкуса
Все эти изменения обратимы, они исчезают полностью после выздоровления.
«Цитокиновый шторм» в ткани мозга
Крайне тяжелый вариант течения коронавирусной инфекции связан с чрезмерно активным ответом иммунитета на внедрение вирусов в организм. Именно это осложнение становится причиной смерти больных. Ранее массивный выброс цитокинов (веществ, поддерживающих воспаление) был обнаружен в легких, затем невропатологами описаны случаи такой же реакции в головном мозге.
Цитокины вырабатывают клетки иммунной системы, и они предназначены для уничтожения вируса, но при слишком большом количестве эти соединения становятся опасны и для самого организма. Они повреждают внутреннюю оболочку мелких сосудов, вызывая очаговые кровоизлияния. В таких случаях при COVID-19 возникает отек мозга, поражение нейронов (энцефалопатия), а также коронавирус разрушает мозговую ткань, вызывая локальную гибель клеток.
Клиническими проявлениями становится судорожный синдром, а также мышечная слабость в конечностях, вплоть до полной обездвиженности (паралича), ухудшение сознания. Есть также угроза для центра дыхания и кровообращения, что опасно еще большим ухудшением вентиляции легких и нарушениями сердечной деятельности.
Пока что такие осложнения являются редкостью, описаны единичные случаи у больных, поступивших в стационар уже в крайне тяжелом состоянии.
Тромбоз мозговых артерий

Из-за того, что при коронавирусе часто находят повышенную свертываемость крови, в сосудах головного мозга могут образовываться кровяные сгустки (тромбы). Это приводит к закупорке артерий и развитию инсульта. Причем его обнаруживали даже у молодых и ранее здоровых людей. Он проявляется нарушением речи, слабостью в конечностях, снижением чувствительности кожи в виде покалывания или полной утраты ощущений прикосновения, тепла, боли.
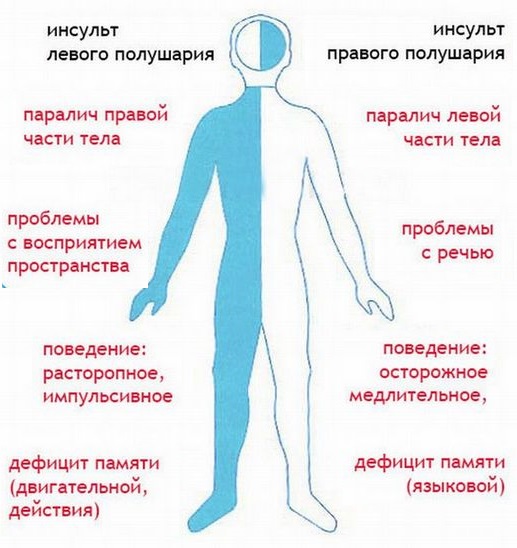
Левая сторона
Если поражена левая сторона, последствия характеризуются нарушением работы правой части тела. У больного наблюдается полный или частичный паралич, причем страдает не только нога и рука, но и половина языка, гортани. У таких пациентов появляются нарушения походки, характерная поза правой руки (сложена лодочкой).
У пострадавшего отмечается ухудшение памяти и речи, нарушается возможность внятно высказывать мысли. Для поражения левого полушария головного мозга характерны проблемы с распознаванием временной последовательности, он не может разложить сложные элементы на составляющие. Появляются нарушения письменной и устной речи.
Как протекает болезнь в легкой форме
Вирусная инфекция может длиться до одного месяца, иногда заболевание напоминает долго не проходящую простуду. Если у человека заболевание протекает в легкой форме, симптомы будут проявляться поочередно:
- 1-3 день. Ощущается слабость, температура тела может колебаться от 37 до 38 градусов. Пропадает обоняние, болит голова, периодически беспокоит кашель;
- 4-5 день. Пик заболевания. Появляется сухой кашель, пациенту становится трудно дышать, однако температура тела начинает приходить в норму;
- 6-10 день. Может появиться одышка, сдавленность в грудной клетке;
- 11-30 день. Выздоровление приходит постепенно, самочувствие улучшается, возвращаются силы.
У каждого человека период заболевания может варьироваться в зависимости от иммунной системы и индивидуальных особенностей организма. Средняя продолжительность протекания легкой формы болезни обычно составляет не больше двух недель. Спустя 14 суток проводится повторный тест на вирусную инфекцию, если результат отрицательный, констатируется выздоровление пациента.
Причины инсульта
Как мы уже с Вами знаем, дорогие читатели, инсульт происходит в последствии нарушения кровообращения в определенной области мозга. Данное же нарушение, или патология, возникает вследствие закупорки и разрыва сосуда головного мозга. Давайте рассмотрим, а что собственно может спровоцировать данное нарушение кровообращения?
Факторы, повышающие вероятность развития инсульта:
— гипертоническая болезнь (гипертония – повышенное артериальное давление);
— стеноз сонных артерий;
— тромбоз;
— эмболия;
— нарушение свертываемости крови;
— аневризмы сосудов головного мозга;
— нарушения сердечного ритма;
— атеросклероз и другие сердечно-сосудистые заболевания;
— сахарный диабет;
— вредные привычки (курение, злоупотребление алкоголя и наркотиков);
— бессонница;
— ожирение;
— апноэ сна — остановка дыхания более чем на 10 секунд;
— переохлаждение организма;
— травмы;
— возраст – с увеличением возраста состояние здоровья сосудов и сердца.
Причина тяжелых последствий коронавируса: патогенез заболевания
Новый коронавирус SARS-CoV-2 сферической формы, покрыт состоящим из белка капсидом. Внутри находится одноцепочечная, связанная с нуклеопротеином РНК. Ранее специалисты были уверены, что SARS-CoV-2 стабилен и не способен к мутации. Но анализируя информацию, полученную в ходе исследований, проведенных на базе Сингапурского национального университета, доктора пришли к противоположному выводу. Считают, что коронавирус мутировал в феврале 2020 года.
Из-за перемен в геноме вириона на первых фазах заражения патоген стал менее активен и, соответственно, не так «заметен» для иммунитета. Это привело к изменению клинической картины и повышению риска осложнений после коронавирусной инфекции. Также сравнительно недавно были опубликованы полученные китайскими учеными данные о наличии двух подтипов COVID-19: L (диагностируется в 70% случаев) и S, который считают «изначальной версией».
Проникновение вирусной частицы в клетку происходит при помощи S-белка (под микроскопом он внешне напоминает булаву). Этот протеин отличается сродством к специфическим рецепторам мембраны АСЕ2 (Angiotensin Converting Enzyme 2 или, в переводе, ангиотензин-превращающий фермент 2 типа — АПФ2). Они присутствуют практически во всех тканях. Это нейроны головного мозга, что и обуславливает один из наиболее типичных симптомов — потерю обоняния и вкуса, легочные альвеолы, гладкая мускулатура, сосудистый эндотелий.
Важно! Причина осложнений после коронавируса и вариабельности клинических проявлений заключается в особенностях взаимодействия вириона с рецепторным аппаратом АПФ2 не только легких, но и печени, почек, других паренхиматозных органов
Что происходит после заражения
Уже доказано, что «входными воротами» является эпителий верхних и нижних отделов бронхолегочного тракта. Вскоре после инфицирования вирионы проникают внутрь клетки, и ее ресурсы задействуются в репликации вирусной РНК. Когда этот процесс заканчивается, клеточная мембрана разрушается. Частицы вируса «выходят» в межклеточное пространство, и таким образом продолжается распространение патологии.
На начальных стадиях недуга нарастают повреждения кровеносных сосудов легких. Из-за повышения проницаемости альвеолярно-капиллярной мембраны плазма попадает в просвет альвеол, в самих легких накапливается жидкость и белок, разрушается сурфактант (эпителиальная «пленка», покрывающая клетки дыхательной системы). Это приводит к снижению газообмена, ухудшению микроциркуляции в капиллярной сети и формированию тромбов (ДВС-синдром). Быстро развивается функциональная острая дыхательная недостаточность.
Из-за вызванных «короной» повреждений повышается угроза «присоединения» других инфекций, есть вероятность крайне тяжело поддающейся лечению вирусно-бактериальной или грибковой пневмонии. При выздоровлении очаги пораженной легочной ткани замещаются соединительной (этот процесс называют фиброзом). Поэтому иногда самочувствие после коронавируса (даже после выписки из стационара и окончания курса поддерживающей терапии) резко ухудшается, что связывают с недостаточным насыщением крови кислородом.
Последствия после коронавируса при легкой форме
Легкие формы коронавируса бывают в 81% случаев и их последствия, судя по клинике, сравнимы с респираторной вирусной инфекцией. Примером такой может быть грипп. Возможны:
- общая слабость, апатия (потеря интереса к окружающему);
- подавленное настроение;
- ослабленный иммунитет;
- сердцебиение и одышка при умеренной физической нагрузке;
- ухудшение аппетита и пищеварения;
- головная боль, головокружение;
- болезненные ощущения в сердце, перебои ритма.
Для пациентов без сопутствующих болезней такие изменения не опасны, они самостоятельно постепенно исчезают. На протяжении месяца рекомендуется избегать физического и эмоционального перенапряжения, переохлаждения, необходимо правильное питание с достаточным содержанием белковой пищи (мясо, рыба, творог, кисломолочные напитки), свежих овощей, фруктов, ягод.
Если есть заболевания сердца, органов дыхания, пищеварительной системы, почек, то возможно их обострение после выздоровления от коронавируса. Это связано с общим ослаблением организма и нарушениями иммунных реакций. Так как последняя вспышка инфекции вызвана новым штаммом вируса, то пока никто точно не сможет спрогнозировать его отдаленные угрозы для здоровья.
Как снизить риск
Внимание к своему здоровью и образу жизни, называемое профилактикой, может предотвратить до 80% инсультов. Главная загвоздка в том, что сложно заниматься профилактикой, когда ничего не болит
Так, по крайней мере, было в ситуации с моим папой.
Что делать, чтобы снизить риск инсульта? Менять образ жизни и влиять на модифицируемые факторы риска: правильно питаться, не курить, не пить много алкоголя, заниматься спортом, следить за своим весом, контролировать диабет, артериальное давление, мерцательную аритмию и другие состояния, повышающие риск.
Рацион должен состоять из большого количества фруктов и овощей, цельнозерновых продуктов, бобовых, орехов, мяса птицы. Потребление красного мяса и других продуктов, богатых, насыщенными жирами, нужно снизить. Избыточное количество соли в рационе повышает артериальное давление, потому относительно безопасная доза соли в день — около 6 г, что примерно равно чайной ложке.
Умеренная физическая нагрузка 150 минут в неделю (быстрая ходьба, танцы, активные игры с детьми или прогулки с домашними животными) будет большим вкладом в профилактику болезней сердца.
Что такое инсульт и чем он опасен
Инсульт — это нарушение кровообращения в головном мозге . Он может возникнуть из-за разрыва сосуда или его закупорки тромбом. В таком случае к нервным клеткам не поступает нужное количество кислорода, глюкозы и других питательных веществ, что может привести к их гибели.
Существуют несколько факторов, повышающих риск развития инсульта, в их числе: избыточный вес, высокий уровень холестерина, сахарный диабет, гипертония, употребление алкоголя и наркотиков, курение. Помимо этого, врачи учитывают генетическую предрасположенность и возраст: болезнь чаще поражает тех, кому больше 45 лет.
Инсульт может быть ишемическим и геморрагическим. Также выделяют субарахноидальное кровоизлияние, которое встречается редко, но в 50% случаев сопровождается летальным исходом. Ему свойственна острая боль в затылке, возможны судороги, рвота и потеря сознания.
Ишемический инсульт, или инфаркт мозга, — самый распространенный вид нарушения мозгового кровообращения. Непосредственная причина ишемического инсульта — закупорка сосуда, питающего головной мозг. Это может произойти из-за образования тромба или его попадания в просвет сосуда. Повышенный риск образования тромбов есть у людей, страдающих атеросклерозом, нарушением ритма сердца или заболеванием клапанов сердца. Ишемический инсульт может произойти при самостоятельном приеме лекарств без назначения врача (например, мочегонных или комбинированных оральных контрацептивов).

Симптомы при ишемическом инсульте развиваются в течение непродолжительного времени и не сопровождаются головной болью, так как в головном мозге нет болевых рецепторов. Чаще всего это происходит ночью, когда человек спит, а утром при пробуждении обнаруживает, что не работает рука, нога или нарушена речь.
При геморрагическом инсульте происходит разрыв стенки сосуда и кровь пропитывает ткани головного мозга. Частыми причинами геморрагического инсульта становятся повышение артериального давления, прием препаратов, снижающих свертываемость крови, нарушение строения стенки сосуда (аневризмы) или врожденные аномалии сосудистого русла — артериовенозные мальформации. Геморрагический инсульт развивается быстро, часто сопровождается головной болью. Если кровь пропитывает сосудистые оболочки головного мозга, где есть болевые рецепторы, человек может потерять сознание. Этот подтип инсульта отличается высокой частотой гибели пациента, но если человек выживает, то неплохо восстанавливается.