«легкие были поражены на 85 процентов»: московский врач рассказал, почему не стал забирать зараженного ковидом отца в столицу из саратова
Содержание:
- Дыхательные упражнения или интенсивная терапия?
- Описание процедуры
- Как лечат тяжелую форму коронавируса
- Категории
- Как отличить легкую форму от тяжелой самостоятельно
- Основные симптомы тяжелой формы коронавируса, как протекает
- Лёгкие после воспаления покалечены навсегда?
- Жизнь после COVID — Что делать, если слабость не проходит?
- О лучевой нагрузке
- Тяжелое, стабильно тяжелое и крайне тяжелое состояние больного
- Похожие и рекомендуемые вопросы
- Тяжелая форма коронавируса – что это значит, первые признаки
- Стабильно тяжелое состояние
- Смерть мозга
- Заключение
- Итоги
Дыхательные упражнения или интенсивная терапия?
Профессор Павел Воробьев, председатель правления Московского городского научного общества терапевтов, состоит в группе «Нетипичный коронавирус» и консультирует ее участников. То, что врач — один из известных экспертов, на слова которого ориентируются люди, подтвердил модератор группы.
В интервью «Правмиру» Павел Воробьев рассказал, что «тех, у кого есть какие-либо последствия перенесенной болезни, достаточно мало».
Павел Воробьев
— По оценкам — это доли процента, — уверен врач. — Среди них есть люди с поражением легких, которые нуждаются в дыхательной гимнастике, а есть люди с васкулитами, точнее, тромбоваскулитами (васкулиты — неоднородная группа заболеваний различного происхождения, которые характеризуются воспалением сосудов, могут быть первичными — вызванными воспалениями самих сосудов, и вторичными — реакцией на другое заболевание. — Прим. ред.) с поражением нервной системы. В принципе, васкулиты — это обычное осложнение при респираторных инфекциях. Эту связь мало кто отмечает, но она хорошо известна. Васкулиты могут касаться самых разных органов и систем, поэтому нет ничего удивительного, если и другие органы могут быть вовлечены в эти процессы.
По мнению профессора, болезнь «текла по типу тромбоваскулита, и многие ее симптомы обусловлены именно им, а не пресловутым “цитокиновым штормом” (цитокиновый шторм — реакция иммунной системы организма на внедрение вируса, которая приводит к повреждению тканей и органов и возможному летальному исходу. — Прим. ред.).
— Нынешний вид коронавируса не сильно далеко ушел от своих собратьев: он не очень контагиозен и летальность от него не высока (напомним, летальность нового коронавируса составляет примерно 1% — это существенно выше, чем у сезонного гриппа (0,1%), но ниже, чем у родственной инфекции SARS — атипичная пневмония (9%). Контагиозность (заразность) у нового вируса выше, чем у гриппа и предшественников — в среднем один инфицированный может заражать 2–3 человек, а при очень тесном контакте зараженными могут оказаться до 35% человек. — Прим. ред.).
Летальность коронавируса в сравнении с сезонным гриппом
— У достоверно переболевших последствия ковида дают о себе знать и через 2–4 месяца после первых признаков болезни. Бóльшая часть больных продолжает у себя находить такие симптомы, как усталость, утомляемость, проблемы с суставами, со свертываемостью крови, осложнения на почки, сердце, печень, поджелудочную железу. Что мы можем на основании этого утверждать?
Павел Воробьев заверил «Правмир», что слышит скорее о функциональных нарушениях, которыми и стоит заниматься. Для этого нужны дыхательные упражнения, постепенное расширение нагрузок. А постинфекционный «хвост» хорошо известен при любой респираторной инфекции и называется «астения».
— Как его устранять — пока не очень понятно. Большая часть врачей отмахиваются от этих проблем, списывая все на вегетососудистую дистонию. Однако необходимо собирать научную информацию относительно этих процессов, — уверенно отметил врач.
Однако ранее, в интервью каналу «Россия 1», профессор Воробьев заявил о том, что «практически у всех больных в той или иной степени идет поражение головного мозга — такая ковидная энцефалопатия. Она носит характер васкулита, то есть воспаления сосудов». По словам врача телеканалу, «у части больных развивается синдром Гийена-Барре (редкое неврологическое заболевание, при котором иммунная система организма ошибочно поражает часть своей периферической нервной системы), а у кого-то — энцефалит». Он заявил, что речь идет о серьезных тяжелых заболеваниях, требующих иногда интенсивной терапии. «Мы сейчас занимаемся тем, что пытаемся разработать методику лечения постковидного синдрома», — рассказал профессор на телевидении.
Описание процедуры
Продолжительность исследования не превышает получаса. Задача того, кому оно показано:
- Внимательно слушать команды персонала и выполнять их.
- Нужно быть готовым спокойно полежать в замкнутой капсуле на кушетке под жужжащий звук. Используется положение на спине с заведенными за голову руками, по возможности при спокойном задержанном вдохе.
- Пациенту следует надеть медицинскую маску (требование эпидмомента).
- Одежду можно не снимать, но на ней не должно быть металлической фурнитуры. Также временно придется избавиться от металла в виде украшений.
Больше никакой дополнительной подготовки процедура не требует. В случае тяжелого состояния пациента, нуждающегося в ИВЛ, томография проводится только при наличии условий и возможности доставки пациента в кабинет. Расшифровка КТ занимает время, о ее результатах рассказывает лечащий врач.
Как лечат тяжелую форму коронавируса

Для лечения тяжелой формы коронавируса назначают:
- респираторную (дыхательную) поддержку – подачу кислорода через маску, при помощи ИВЛ, насыщения крови через аппарат (ЭКМО);
- переворачивание на живот для улучшения вентиляции легких;
- медикаменты с противовирусным и иммуномодулирующим действием – Калетра, Плаквенил, Интерферон (инъекции), Азитромицин, Актемра;
- антибиотики вводят при признаках присоединения бактериальной инфекции;
- при повышенной свертываемости крови нужны низкомолекулярные гепарины (Фрагмин, Фраксипарин);
- для предупреждения спадения легких используется Куросурф;
- при спазме бронхов применяют бронхорасширяющие (Сальбутамол, Беродуал);
- переливание плазмы от переболевших коронавирусом.
Нужно учитывать, что специфического лечения коронавируса COVID-19 нет, поэтому все схемы экспериментальные, на их применение пациент дает согласие
Это особенно важно для терапии тяжелых больных, так как гарантированного успеха врачи не обещают, а побочные эффекты могут быть смертельными
Категории
АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГепатологГинекологГомеопатДерматологДетский гастроэнтерологДетский гинекологДетский дерматологДетский инфекционистДетский кардиологДетский лорДетский неврологДетский нефрологДетский офтальмологДетский психологДетский пульмонологДетский ревматологДетский урологДетский хирургДетский эндокринологДиетологИммунологИнфекционистКардиологКлинический психологКосметологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПаразитологПедиатрПластический хирургПроктологПсихиатрПсихологПульмонологРевматологРентгенологРепродуктологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФизиотерапевтФитотерапевтФлебологФтизиатрХирургЭндокринолог
Как отличить легкую форму от тяжелой самостоятельно
Самостоятельно отличить легкую форму от тяжелой можно по наиболее важному признаку – одышке. Больному дышать становится трудно, а учащенное и поверхностное дыхание (например, как при беге) возникает уже при обычной ходьбе

Без обследования правильно определить степень тяжести не всегда удается. Известны случаи, когда на фоне относительно хорошего самочувствия в легких быстро развивалась пневмония, а больной попадал в стационар уже в критическом состоянии
Поэтому важно во всех случаях с момента появления симптомов вирусной инфекции (температура, кашель, слабость) сразу обращаться к врачу (вызывать на дом) и находиться под его контролем
Диагностика больного
Для того, чтобы определить степень тяжести коронавирусной инфекции, проводят:
- томографию (при невозможности делают рентген) – очаги воспаления занимают от 50% легких;
- анализ крови с развернутой лейкоцитарной формулой – падают лейкоциты, лимфоциты, тромбоциты;
- биохимия крови – повышается активности печеночных ферментов, С-реактивного белка;
- коагулограмма – признаки повышенной свертываемости;
- пульсоксиметрию – насыщение крови кислородом ниже 93%.
На основании анализа историй болезни пациентов с тяжелой формой было установлено, что у них были в первые дни развития пневмонии повышенные уровни С-реактивного белка (показатель острого воспаления), Д-димера (отвечает за свертываемость) и ферритина (отражает запасы железа в организме).
Основные симптомы тяжелой формы коронавируса, как протекает


Тяжелая форма коронавируса COVID-19 протекает с симптомами дыхательной недостаточности, установлена ориентировочная закономерность их прогрессирования по дням:
- с 6-8 дня учащается пульс и дыхание;
- 8-10 день в положении лежа возникает удушье, больной садится и опирается на руки, усиливается кашель;
- 10-12 день нарастает одышка, возникает боль и сдавление в грудной клетке;
- 13-16 день сохраняется температура, сухой кашель, может присоединиться боль в области сердца, в животе, посинение кожи, снижается уровень сознания, падает давление;
- 17-22 день при эффективном лечении начинается улучшение, вначале становится легче дышать, потом нормализуется температура, замедляется пульс и частота дыхания.
На протяжении 2-4 недель беспокоит одышка, кашель. Симптомы коронавируса по дням могут не иметь типичной последовательности, так как при заболевании в тяжелой форме нередко присоединяется сердечная, почечная недостаточности, тогда состояние больного становится критическим. Также на течение заболевания влияет своевременность и объем медицинской помощи.
Лёгкие после воспаления покалечены навсегда?
Это возможно, хотя и не слишком вероятно. Лёгочная ткань в действительности очень эластична и способна хорошо восстанавливаться. Тем не менее, она всё-таки может терять функциональность в результате фиброза — своего рода «шрамов» на лёгочной ткани, после которых она уже не восстанавливается.
 Схематичное изображение фиброза легких. Фото: открытые источники
Схематичное изображение фиброза легких. Фото: открытые источники
Но, во-первых, фиброз на небольших областях легко компенсируется остальными лёгкими и в жизни не ощущается.
А во-вторых, фиброз (или пневмосклероз) — это финальная стадия изменений в лёгких, даже при тяжёлом течении пневмонии он может появляться далеко не сразу
Поэтому очень важно после выздоровления аккуратно выполнять предписания врачей по реабилитации, восстановлению деятельности органов дыхания — это поможет избежать неприятных осложнений или, в крайнем случае, минимизировать их
Впрочем, после тяжело прошедшего коронавируса восстановления требуют не только лёгкие, но и другие части организма.
Жизнь после COVID — Что делать, если слабость не проходит?
«Перенес Ковид и уже несколько месяцев не могу полностью восстановиться. Остается большая слабость, поэтому большей частью лежу в постели. Даже кофе в больших дозах не сильно помогает. Что со мной?»
«Переболел гриппом или Ковид, точно не знаю – анализы не сдавал, но была высокая температура и одышка. Мышцы стали как ватные, еле ползаю. Постоянно пью ибупрофен, так как болит голова. Обоняние пропало и запахи почти не чувствую. Бог с ними запахами, но мне нужно работать, можно ли что-то с этим сделать?»
Мышцы здесь не при чем. Ковид и другие вирусы способны поражать центральную нервную систему и такое осложнение раньше называлось «доброкачественный миалгический энцефаломиелит» а сейчас «синдром после вирусной астении».
Мы попробуем ответить на несколько, наиболее частых вопросов об этом состоянии.
Долго ли может сохраняться слабость после вирусной инфекции?
Слабость или астения после перенесенной вирусной инфекции может сохраняться от нескольких дней до нескольких лет. Если слабость не проходит несколько недель или месяцев, то можно попытаться ускорить выздоровление с помощью лекарств или других методов.
Согласно Национальному Американскому руководству (www.iom.edu/MECFS) диагноз послевирусной астении(G93.3) ставится при снижение способности выполнять привычную активность в течении 6 мес.
В чем причина хронической усталости после КОВИД?
Ответ кроется в старом названии послевирусной астении «доброкачественный миалгический энцефалмиелит». Миелит – это воспаление или повреждение миелиновых оболочек нервных отростков. Потеря обоняния или головные боли – наиболее яркий признак таких повреждений.
Какие еще симптомы могут сопровождать астению после КОВИД?

Усталость, не проходящая после отдыха. «Недомогание после усилий» — ухудшение самочувствия даже после небольшой нагрузки.
Сон не приносящий бодрости – просыпаешься не отдохнувшим, слабым. Сложно заснуть. Интенсивные сновидения.
Когнитивные нарушения- сложно долго удерживать внимание, сложность с запоминанием и вспоминанием, ошибки при счете и пр. Головокружение при резком вставании или даже переходе из лежачего положения в сидячие
Вплоть до обмороков
Головокружение при резком вставании или даже переходе из лежачего положения в сидячие. Вплоть до обмороков.
Боли в голове или животе, частый симптом. Реже могут появляться боли в мышцах, как правило симметричные.
Что может помочь при астении после КОВИД?
Ограничение нагрузки
Необходимо определить лимит возможностей и не выходить за него.
Не используйте психостимуляторы, так как есть риск резкого ухудшения состояния после краткосрочного улучшения.
При головокружении и обмороках важно измерять давление. При пониженном давлении увеличить потреблении жидкости и соли, можно надевать высокие эластичные чулки.
При нарушениях сна рекомендуются растительные успокаивающие препараты или препараты мелатонина, начиная с минимальных доз и коротких курсов.
При болях возможен прием безрецептурных нестероидных противовоспалительных препаратов (ибупрофен и др.)
Однако следует помнить о том, что их нельзя использовать длительно из-за риска развития язвы и других нарушений желудочно-кишечного тракта. Рекомендуются мягкий массаж и водная терапия.
Устранение причины слабости заключается в восстановлении повреждений миелиновых нервных волокон. Единственный на сегодняшний день известный препарат, который является строительным материалом для миелина, называется Когитум. Препарат производят во Франции в виде раствора в ампулах. Принимать его лучше по утрам, поскольку он обладает активирующим действием, средний курс — 3 недели.
Covid-19 — это вирус, появившийся всего несколько месяцев назад. Его проявление, а также последствия могут доставлять как легкий дискомфорт, так и тяжелые осложнения. Но быть готовым к этому вполне реально.
О лучевой нагрузке
Довольно распространено мнение, что КТ легких несет существенный вред здоровью, и уклоняться от его выполнения надо столько, сколько возможно. Безусловно, рентгеновское излучение, получаемое организмом даже при 15 минутах, проведенных в томографе, в разы превышает таковую при рентгенографии (порядка 11 мзВ против 0,4 мзВ). Почти такую же нагрузку человек получает при перелете 2000 км. на самолете.
Но это лишь свидетельство того, что нет смысла выполнять исследование по своему усмотрению в любой ситуации, когда показалось, что состояние очень похоже на ковид.
Целесообразно предварительно обратиться на очный прием к врачу. В случае направления, Вы попадете бесплатно или можете обратиться в ближайший доступный диагностический центр, где сделать томографию можно платно.
Плюсы и минусы КТ
Сегодня ситуация такова, что люди, подозревающие сами у себя ковид, и даже некоторые, не испытывающие ни одышки, ни боли в груди, ни кашля создают очереди в частных клиниках и сидят по несколько часов в городских центрах КТ. Это обследование нельзя делать из любопытства или для профилактики (к примеру, кто-то болен из родных дома). Само по себе посещение КТ-центров — высокий риск заразиться COVID-19 и массовые визиты здоровых граждан в эти учреждения ускоряют распространение эпидемии.
Главное — не проценты поражения легких, а состояние человека. Данные КТ нужны для определения тактики лечения, подключения кислорода, антибиотиков
Если результат ПЦР теста на ковид положительный, то КТ-исследование важно, поскольку иногда вирусная пневмония развивается так неожиданно и молниеносно, что больной может умереть за день-два
Лучевая нагрузка. Делать КТ 2-3 раза в год вполне допустимо. При ковиде делать томографию 2 раза в месяц нормально: первый раз — для выявления, второй — для контроля. А вот 3 раза – уже перебор. Это решает исключительно лечащий врач, а не сам пациент.
Неожиданные находки. С увеличением массового скрининга легких, стали чаще обнаруживать рак легких на ранних стадиях. Уже сейчас количество таких случайных находок рака на 1 стадии стало гораздо больше. Врачи выявляют и другие патологии органов грудной клетки (аневризму грудной аорты, туберкулез и др.), не связанные с ковидом.
Тяжелое, стабильно тяжелое и крайне тяжелое состояние больного

Сегодня я решил рассказать о состояниях пациента, при которых мы направляем его в реанимацию. Разберем понятие «тяжелое состояние больного в реанимации», и что значит это для родственников, какие мы даём при этом прогнозы.
Критерии оценки тяжести состояния больного
Родные и близкие человека, который попал в реанимационное отделение больницы, к примеру, после травмы или операции, очень тревожатся. Особенно их беспокоит, когда им сообщают, что у пациента стабильно тяжелое состояние и он реанимации. Тревога нарастает, если посещения больного по какой-то причине запрещены или невозможны.
Я постараюсь объяснить что значит тяжелое состояние больного в реанимации простыми словами. Но сначала пару слов о том, как мы определяем степень тяжести.
В отделение реанимации пациентов переводят или из профильных отделений больницы, это хирургия, терапия, неврология в случае если состояние пациента резко ухудшилось, например, после операции.
Эти пациенты уже обследованы, диагноз установлен. Решение о переводе в отделение реанимации принимает анестезиолог-реаниматолог.
Или же бывает, что пациенты поступают по скорой. В приемном покое сразу же решают в какое отделение направить больного. При осмотре оценивается состояние пациента, внешний вид, цвет кожных покровов, сознание, АД, пульс, дыхание.
Ещё учитываем так называемый, шоковый индекс, это при большой кровопотере. Собираем анализы минимально, самые необходимые. Если по предварительной оценке реаниматолог оценивает состояние как тяжёлое и крайне тяжёлое — сразу же определяем пациента в реанимацию.
Также рекомендуем почитать: Стол № 9
Далее уже берем более подробные анализы и составляем план лечения. Только после этого делаются выводы, на основе которых и даются прогнозы.
Похожие и рекомендуемые вопросы
Пневмония при сатурации 98 У меня такой вопрос, у меня положительный ковид. На изоляции…
Двусторонняя пневмония, тяжёлое состояние. Лечение правильное? Доброго времени суток!…
Делать кт или нет Я начну из далека. В конце сентября у Меня начало болеть горло,…
Проблемы с дыханием, болит в груди, после вдоха кашель У меня такая проблема,10 дней…
Подскажите, плохо дышать, вдруг пневмония Сегодня весь день чувствую себя не очень…
Уточнить диагноз врача. Проблемы с легкими и дыханием Просим Вас помочь. В последние…
Температура 38+ на протяжении почти двух недель Мама в четверг 28.05 вечером после…
Есть ли лечение? В 2014 г поставили саркоидоз легких 1 стадии, лечение не назначалось,…
Хрипы на выдохе, тяжело дышать У меня уже 2 года проблема с дыханием. Недавно нашли…
Вторую неделю не отступает болезнь (ОРВИ?) Евгений Федорович!
Очень странное течение…
Очень нужна помощь Ребенку 2года. В сентябре заболела. Ребенок начал задыхаться, вызвали…
Высокая температура и сухой кашель 69 лет, мужчина У пожилого человека (мужчина) более…
Двухсторонняя пневмония, высокая температура, подключен к ИВЛ В настоящий момент мой…
Не разрешающаяся пневмония Доктор! 7.10 резко заболела, сухой кашель, озноб, слабость,…
Затрудненное дыхание, сильная отдышка после биопсии лимфоузла в средостении легких Лет 5 назад у мамы появился сухой кашель, который периодически то уменьшается то усиливается. Была слабость и отдышка. Сделала томографию, которая показала увеличение лимфоузлов в редостении легких. Сказали наблюдать. За последние годы, выявилась отрицательная динамика, они увеличиваются. В связи с этим возникли подозрения на онкологию и ей назначили биопсию. По результатам биопсии ей сказали, что анализ взяли из одного лимфоузла, самого доступного. Из самого крупного брать не решились, так как там близко проходит какая-то артерия. Онкологии не обнаружили. Сказали что впервые сталкиваются с таким диагнозом и пока никакого лечения не назначили. После биопсии состояние ухудшилось. Ей очень тяжело ходить, так как при ходьбе стало очень тяжело дышать. В связи с этим прошла назначенные УЗИ и другие анализы. Нигде ничего не обнаружили.
Заранее большое спасибо.
Нормально ли идет лечение пневмонии? Женщина, 68 лет.
Первого октября была проведена…
Сатурация 84 Подскажите пожалуйста, бабушка 18 июня попала в больницу, с сатурацией…
Болит левое легкое, кашель В понедельник муж пошёл на приём к терапевту с жалобами…
ТЭЛА но источник тромбоэмболии не найден Все началось с августа 2016 2 ималась бессимптомная…
Высокая температура, кашля нет, боль в груди Мою жену положили в больницу, предварительный…
Тяжелая форма коронавируса – что это значит, первые признаки
Тяжелая форма коронавируса – это пневмония с осложнениями в виде дыхательной недостаточности, острого респираторного дистресс-синдрома (отека легких). Ее первыми признаками бывают:
- одышка – трудно дышать при небольшой физической активности (например, при ходьбе по комнате);
- сильная слабость;
- усиление кашля;
- повторное повышение температуры после 1-2 дней нормальной;
- лихорадка более 3 дней с показателями выше 38 градусов;
- ощущение сдавления в груди.

Отличия от легкой
При коронавирусе COVID-19 тяжелая форма пневмонии сопровождается недостаточным поступлением кислорода при дыхании, это и есть отличие ее от легкой и средней тяжести. У большинства пациентов после заражения новым вирусом появляются только симптомы простудного заболевания: повышенная температура, сухой кашель, слабость, боль в горле. Такое течение считается легким.
Заболевание средней степени тяжести сопровождается пневмонией, но она хорошо поддается терапии и не нарушает газообмен в легких, потому что очаги воспаления единичные, не обнаруживают тенденции к слиянию. Во всех случаях, кроме тяжелого течения, иммунная система способна собственными силами уничтожить коронавирус. Больным не требуется поддержка дыхания (подача кислорода), достаточно симптоматической терапии или применения противовирусных медикаментов короткими курсами.

Легкие формы не имеют последствий (насколько известно) для легочной ткани и организма в целом. При тяжелом течении на месте очагов воспаления формируется рубцовая ткань, что потом не дает возможности легким расправляться полностью при дыхании. Это приводит к одышке и недостаточному поступлению кислорода после выздоровления. Дыхательная недостаточность в свою очередь ухудшает работу головного мозга, сердца, а также и других внутренних органов.
Процент заболевших
По данным статистики, при коронавирусе COVID-19 у 15% заболевших развивается тяжелая форма болезни. Вероятность такого течения неравномерно распределяется по возрастам – среди детей и молодых людей она ниже (5,6%), а максимальное число пациентов (от 53%), болеющих тяжело, среди пожилых (старше 65 лет).
В группе риска осложненного течения и смертельного исхода находятся также больные с сопутствующими патологиями – гипертония, сахарный диабет, заболевания сердца и сосудов, опухолевые процессы, бронхиальная астма, ожирение, ревматоидный артрит.
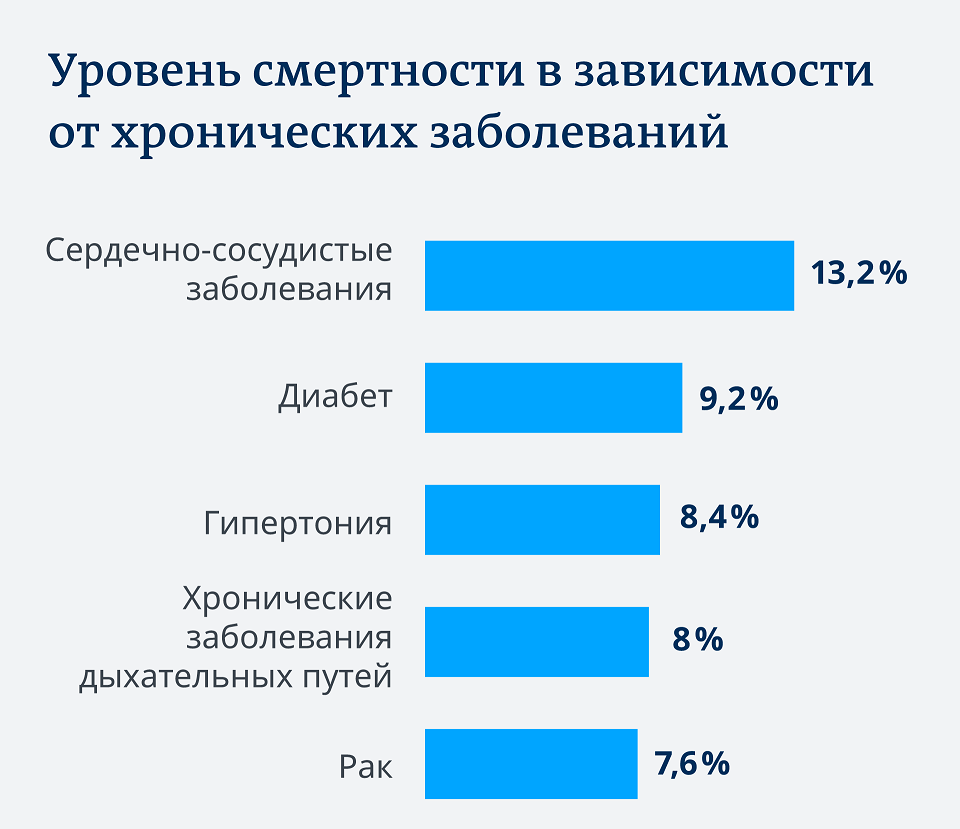
Процент заболевших в тяжелой форме будет выше при:
- большом количестве вирусных частиц, проникнувших в организм (опасность выше при близком и длительном контакте с больным);
- вдыхании вируса по сравнению с проглатыванием, касанием грязными руками рта, носа, глаз;
- предрасположенности (генетической восприимчивости) к вирусным инфекциям.
Переходит ли легкая форма в тяжелую
Легкая форма может перейти в тяжелую, тогда к 5-6 дню после кратковременного улучшения состояния у больного появляется затрудненное дыхание, а вся остальная симптоматика (лихорадка, кашель, слабость) нарастает.
Реже заболевание имеет с самого начала тяжелое течение с температурой до 39 градусов, падением давления, приступами удушья.
Стабильно тяжелое состояние
Родственники больных, которые поступили в реанимационные отделения, слышат от врачей заключение: состояние стабильно тяжелое. Стоит ли опасаться такого диагноза и что оно означает?
Стабильное состояние означает нарушение функционирования жизнеобеспечивающих систем средней тяжести, которое, благодаря усилию медиков, не переходит в крайне тяжелое. То есть, не происходит никаких динамических изменений в процессе жизнеобеспечения пациента: ни положительных, ни отрицательных.
Для таких больных предусмотрено круглосуточное наблюдение с помощью медицинских аппаратов. Они фиксируют малейшие изменения в показателях, которые отслеживает медицинский персонал. Нарушения стабильно тяжелые требуют такой же терапии, что и в остальных случаях: круглосуточное введение медикаментозных препаратов для поддержания жизнедеятельности организма.
Длительность отсутствия динамических изменений зависит от характера патологии и ее тяжести. Так, часто стабильно тяжелое состояние наблюдается после операции, когда пациента доставляют в реанимационное отделение в момент выхода из наркоза. Его продолжительность составляет от 2 суток до 3 недель.
После того, как с помощью интенсивной терапии стабильно тяжелое состояние пациента приняло положительные динамику, его отключают от аппаратуры, которая искусственно поддерживала жизнеобеспечение. Тем не менее, за больным и его состоянием продолжается пристальное наблюдение для корректировки дальнейшей медикаментозной тактики лечения.
Затем проводят диагностические обследования, после которых предполагается дальнейшее лечение.
Для такой операции с учетом сопутствующей патологии это «нормальное» состояние. Бывает врачи говорят: «Состояние стабильно тяжелое» После таких операций оно и должно быть тяжелым. Когда пациент поправляется состояние становится «Стабильное, средней степени тяжести.» То есть не стабильное состояние ХУЖЕ, неизвестно поправится человек или нет.
Система оценок степени тяжести состояния больного, предопределяет в краткосрочной перспективе потенциально возможные действия по проведению комплексной терапии или реанимации человека. Какие существуют критерии оценок? Насколько точны современные отечественные прогностические методики? Каковы особенности работы реанимационного отделения? Об этом и многом другом вы прочитаете в нашей статье.
Смерть мозга
На основании данных, свидетельствующих о прекращении функционирования мозга, его ствола, консилиумом врачей подтверждается смерть мозга. Это понятие закреплено юридически и определяет смерть человека, несмотря на наличие сердечной деятельности и дыхания, поддерживаемых искусственно.
Системы поддержания жизни имеют высокую стоимость, поэтому на определенном этапе ставится вопрос об отключении больного от аппаратов жизнеобеспечения. Это создает возможность получения донорских органов для трансплантации.
Определены следующие критерии смерти мозга:
- Повреждение структуры головного мозга. Обязательно наличие травмы в анамнезе, после которой однозначно восстановление его строения невозможно. Диагностику проводят с помощью КТ.
- Полное обследование подтверждает, что угнетенное состояние не вызвано интоксикацией.
- Температура тела 32°С и более. Гипотермическое состояние может привести к угасанию электрической активности на ЭЭГ, но при повышении температуры показатели восстанавливаются.
- Период наблюдения при травмах составляет от 6 до 24 часов, после лекарственной интоксикации и у детей время наблюдения увеличивают.
- Не реагирует движением на сильную боль, нет рефлекторных реакций на боль в виде частого дыхания, сердцебиения.
- Апноэ подтверждается специальным тестом. Чистым увлажненным кислородом или в смеси с углекислым газом проводится вентиляция легких 10 минут. После этого снижают его подачу. Спонтанное дыхание должно восстановиться в течение 10 минут. Если этого не происходит, диагностируют смерть мозга.
- Отсутствие корнеальных рефлексов: нет движения глаз при пробе холодом, фиксированные зрачки, пропадает роговичный, глоточный, рвотный рефлекс, мигание, глотание.
- ЭЭГ в виде изоэлектрической линии.
- По данным ангиографии отсутствует кровоток. При офтальмоскопии в сетчатке обнаруживаются склеенные эритроциты – признак остановки кровотока.
Заключение
Несмотря ни на что, мы рады, что живы, что сумели справиться
с коронавирусом и вспомнили, что в этой жизни есть важные вещи, о
которых в повседневной суете как-то забывают. Это взаимопомощь, это свежий
воздух и свобода — возможность идти, когда и куда хочешь.
Зачем я все это написала? Ответ мне дала моя знакомая из
Австралии. Мы время от времени с ней переписываемся, а тут долго не было
сообщений, и я написала, что мы болеем и у нас ковид.
Это было 30 июля 2020 года. А 13 августа, получила уже такое
сообщение от нее:
Коронавирус – это не миф, не фейк и не происки врагов. Это
суровая реальность. Пожалуйста, не относитесь к этой реальности легкомысленно.
Своей заметкой я хотела напомнить всем, что коронавирус —
это тяжело и страшно. От него умирают. Будьте бдительны! Берегите себя!
Если вы согласны со мной, то поделитесь заметкой в соцсетях,
пусть люди будут осторожны.
С уважением. Ваша Людмила
Итоги
Исходом комы 4 может стать вегетативное состояние. Для него характерно чередование сна и бодрствования, но контакт установить невозможно, осознания личности нет. Дыхание самостоятельное, давление и сердечная деятельность стабильны. Возможны движения в ответ на раздражители.
Длится такое состояние не менее месяца. Выйти из него уже невозможно никогда. Высшие функции мозга не восстанавливаются. Смерть больного наступает от присоединившихся осложнений.опубликовано econet.ru.
https://youtube.com/watch?v=fUNGJVASzoM
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! econet